Last updated: 23 Aug 25 08:34:03 (Asia/Shanghai)
传染病学
This tutorial is powered by Bensz/黄伟斌
总论
-
小结高频
-
感染过程形式:优先掌握隐性感染、潜伏/慢性携带、机会/医院感染及再感染/二重感染概念差异。
-
流行三要素:感染源-传播途径-易感人群;控制即围绕三要素发力。
-
法定分类:甲类=鼠疫、霍乱;乙/丙类代表性疾病与“乙类按甲类管理”的情形为易考点。
-
诊断考点:培养金标准、IgM阳性或双份血清4倍升高、PCR快速高敏、血培养抗生素前多套采集。
-
-
快速考点
| 传染病 | 传染源 | 传播途径 | 宿主/储主 | 鉴别要点 | 治疗要点 |
|---|---|---|---|---|---|
| 病毒性肝炎 | 乙型/丙型:感染者血液与体液;甲戊:患者粪便 | 血液/性/母婴(乙丙);粪口(甲、戊) | 人(部分动物实验宿主) | 黄疸、转氨酶升高(ALT>AST常见于急性)、HBsAg/HCV RNA/IgM抗体或HAV IgM阳性 | 支持治疗;乙肝:抗病毒(替诺福韦、恩替卡韦);丙肝:DAA方案;甲/戊肝支持治疗与预防接触者免疫 |
| 肾综合征出血热(HFRS) | 啮齿动物排泄物(伏尔加、肾综合征相关汉坦病毒) | 吸入含病毒尘埃、接触污染物或鼠咬 | 啮齿动物为主要储主,人为终末宿主 | 发热、腰背痛、出血倾向、少尿/肾功能衰竭,血小板下降、肌酐升高 | 重症支持(液体管理、透析)、早期利巴韦林对部分类型有效;病情监测 |
| 流行性乙型脑炎(日本脑炎) | 猪、鸟为放大宿主;感染人/猪 | 按蚊叮咬(媒介传播) | 鸟猪为储主,人偶发感染 | 高热、急性脑炎、意识障碍、抽搐,脑脊液淋巴细胞增多、MRI可见基底节病变 | 支持与抗炎治疗;重症控制颅压;疫苗预防(重点) |
| 艾滋病(HIV/AIDS) | 感染者血液、体液 | 血液、性传播、母婴 | 人(储主) | 持续性淋巴结肿大、反复机会性感染、CD4下降,HIV抗体/核酸阳性 | 抗逆转录病毒治疗(ART,联合方案)+机会性感染预防与治疗 |
| 流感(季节性) | 感染者呼吸道分泌物 | 呼吸道飞沫/接触 | 人(禽/猪为宿主可出现跨种) | 急性起病、高热、上呼吸道症状、全身肌痛,流感快速检测试剂或PCR确诊 | 抗病毒(奥司他韦、扎那米韦)在发病早期有效;支持治疗、疫苗预防 |
| 登革热 | 感染者血液 | 埃及伊蚊等白纹伊蚊叮咬 | 人为主要感染宿主,蚊为传播媒介 | 高热、剧烈肌骨痛、出血倾向、血小板下降与血浆渗漏,DENV抗体或RNA阳性 | 支持治疗(液体管理、出血监测);避免阿司匹林;重症需住院积极抢救 |
| 伤寒(沙门氏菌Typhi) | 患者与带菌者粪便/尿液 | 粪口(污染食物/水) | 人(唯一宿主/储主) | 持续高热、相对缓脉、腹痛、玫瑰疹,血培养阳性确诊 | 针对性抗生素(第三代头孢或氟喹诺酮或阿奇霉素,依据耐药)+支持治疗 |
| 霍乱 | 霍乱弧菌污染的水与食物 | 粪口传播 | 人(环境水体可暂存) | 急性起泻、大量无痛性稀水样腹泻导致脱水和代谢性酸中毒 | 迅速补液与电解质纠正为核心;重症加用抗生素(多西环素或阿齐霉素)缩短病程 |
| 痢疾(细菌性/阿米巴) | 带菌者/患者粪便污染物 | 粪口传播 | 人(阿米巴可在人内长期寄生) | 粘液脓血便、腹痛、里急后重;痢疾杆菌血培养/粪便培养或阿米巴检出区分 | 细菌性:抗菌素(如喹诺酮/头孢视耐药);阿米巴性:甲硝唑+后续消灭囊体治疗(如碘喹) |
| 流行性脑脊髓膜炎(流脑) | 带菌者与患者咽部分泌物 | 呼吸道飞沫/密切接触 | 人(鼻咽携带) | 急性高热、颈强直、惊厥或意识障碍,脑脊液颗粒状/脓性改变,革兰阴性双球菌镜检/培养或核酸检出 | 早期高效抗生素(青霉素/第三代头孢);密切接触者化学预防(例如利福平/头孢)与疫苗 |
| 布鲁菌病 | 感染动物(家畜)或其产品 | 经皮、黏膜接触、吸入、食用未煮熟奶制品 | 家畜(绵羊、牛、猪)为主要宿主 | 发热、盗汗、关节肌肉痛、肝脾肿大,血培养或血清学(布鲁氏菌抗体)确诊 | 以联合抗生素(多西环素+氨苄青霉素/利福平或氨基糖苷)疗程长(数周至数月) |
| 钩端螺旋体病(钩端螺旋体) | 感染动物尿液污染的水/土壤 | 皮肤破损或黏膜接触受污染水土 | 啮齿动物、家畜为储主 | 发热、肌痛(小腿)、黄疸、肾功能受损、出血倾向,血清学或PCR辅助诊断 | 青霉素或多西环素;严重者支持治疗(肾功能替代等) |
| 疟疾 | 感染者血液 | 按蚊叮咬(媒介);血液传播/母婴 | 人(寄主)与受感染蚊为传播者 | 周期性寒战发热、贫血、脾大,薄血涂片或快速检测试剂检出寄生虫 | 按种类与耐药性用药:疟原虫/间日/卵形:青蒿类联合疗法,副类与预防措施 |
| 日本血吸虫病(棘球蚴/血吸虫) | 受感染人或哺乳动物粪便的虫卵入水并经中间宿主(淡水螺)放出尾蚴 | 皮肤接触被尾蚴污染的淡水 | 人及哺乳动物为终末宿主,淡水螺为中间宿主 | 皮下瘙痒、嗜酸细胞增高、肝脾肿大、门脉高压(慢性),血清学/粪便镜检或抗体检测 | 吡喹酮(Praziquantel)为首选,合并并发症处理 |
| 囊尾蚴病(猪囊尾蚴/神经囊虫病) | 带囊尾蚴猪肉或携带虫卵的人粪便(人既可为终宿主亦可为间接感染源) | 口服虫卵或食用未煮熟肉(导致肠道囊尾蚴);摄入虫卵导致神经囊虫病(经粪口) | 猪为放大宿主,人可为终宿主/意外宿主 | 肠道感染多无症状;神经囊虫病表现为癫痫、头痛、局灶神经症状,影像学(CT/MRI)与血清学诊断 | 阿苯达唑或吡喹酮(视部位)±抗癫痫药与激素控制颅内炎症 |
| 梅毒 | 感染者(主/潜伏) | 性接触、母婴、血液 | 人(主要宿主) | 一期:硬下疳;二期:皮疹(掌跖涉面)、黏膜损害;三期:心血管/神经损害,血清学(非特异性+特异性)分期诊断 | 首选青霉素(苄星青霉素);过敏者脱敏或使用多西环素/阿奇霉素(视情况) |
| 淋病 | 感染者尿道/宫颈分泌物 | 性接触、母婴 | 人(宿主) | 尿道/宫颈脓性分泌物、急性尿道炎、盆腔炎,尿/分泌物革兰阴性双球菌镜检或培养/NAAT | 当前推荐单剂/联合抗生素(依据指南,如头孢曲松±阿奇霉素)并随访治愈 |
| 生殖道沙眼衣原体感染 | 感染者分泌物 | 性接触、母婴 | 人 | 宫颈炎、尿道炎、盆腔炎、异位妊娠风险增加,NAAT检测敏感 | 阿奇霉素或多西环素为首选;孕期选药慎重 |
| 生殖器疱疹(HSV-2/HSV-1) | 感染者活跃溃疡或黏膜分泌物 | 性接触、母婴接触分娩时 | 人 | 反复群集性疼痛小水疱/溃疡、淋巴结肿大,PCR或病毒分离/血清学辅助诊断 | 抗病毒药物(阿昔洛韦、伐昔洛韦)治疗与抑制疗法;分娩期溃疡者剖宫产 |
| 尖锐湿疣(HPV) | 感染者皮损 | 直接接触(性接触)、母婴可垂直传播 | 人 | 外生性赘生物、菜花样或乳头状病变,病理或HPV分型检测帮助评估癌变风险 | 物理/化学治疗(冷冻、电切、激光)、局部药物;高危型筛查与宫颈防癌随访/疫苗预防 |
- Coombs试验比较
| 项目 | 直接Coombs试验 (DCT) | 间接Coombs试验 (IAT) |
|---|---|---|
| 原理 | 检测红细胞表面已结合的免疫球蛋白或补体:加入抗人球蛋白(Coombs试剂)后发生凝集则为阳性。 | 检测血清中游离的抗红细胞抗体:将被测血清与供血者红细胞孵育,使抗体结合后加Coombs试剂观察凝集。 |
| 标本 | 患者外周血的红细胞(洗涤后用作直接检测) | 患者血清或等离子(需与试验用红细胞混合孵育) |
| 检测对象 | 红细胞表面:IgG和/或补体(C3)结合 | 血清:游离的抗红细胞IgG抗体(有时检测IgM需特定条件) |
| 临床意义 | 证明体内发生了免疫性溶血,用于确诊免疫性溶血性贫血(AIHA)、新生儿溶血性疾病等。 | 筛查和鉴别致敏抗体,用于产前抗体筛查(母体血)、输血前抗体筛查与配血相容性检测。 |
| 常见阳性场景 | 自身免疫性溶血性贫血(AIHA)、药物相关免疫溶血、新生儿溶血病(母体IgG通过胎盘结合胎儿红细胞)、严重感染相关溶血。 | 孕妇抗D或其他红细胞不合抗体(如anti-K、anti-E等)筛查、既往输血后产生的致敏抗体、供血相容性不良时可检出。 |
| 结果解释 | 阳性:提示红细胞表面有免疫球蛋白或补体结合,支持体内免疫性溶血;阴性不完全排除免疫机制(低亲和力Ig、Ig量极低或仅IgM结合)。 | 阳性:血清含有针对红细胞抗原的抗体,需进一步鉴定抗体种类并评估临床相关性;阴性:未检出可致敏抗体,仍有窗口期或低滴度抗体可能被漏检。 |
| 注意事项 | 受近期输血、溶血程度、用药(如免疫抑制)影响;需与临床溶血指标(血红蛋白下降、网织红细胞增多、间接胆红素↑等)结合判断。 | 需使用表型已知的试验用红细胞并按温度/媒介(37°C/抗IgG vs 4°C/抗IgM)优化条件;用于产前筛查时重复检测与滴度随访很重要。 |
- 基本概述
| 模块 | 要点 | 速记/考点 |
|---|---|---|
| 基本概念 | 感染/定植/污染 | 感染:病原侵入并繁殖+机体反应;定植:繁殖但不致病;污染:短暂停留、不繁殖。 |
| 免疫类型 | 先天免疫 | 皮肤黏膜、吞噬、补体、天然屏障;非特异、反应快。 |
| 免疫类型 | 适应性免疫 | 体液(IgM→IgG)与细胞免疫;首发IgM、复发/晚期IgG;记忆性。 |
| 免疫病理 | 超敏/免疫损伤 | 感染可致免疫复合物沉积、细胞因子风暴等。 |
| 易感因素 | 宿主相关 | 年龄、营养、基础病、妊娠、免疫抑制/糖皮质激素使用。 |
| 时间学 | 潜伏期/传染期 | 潜伏期:自侵入至症状;传染期:可排菌/毒传播的时段(可与潜伏期重叠)。 |
- 感染形式
| 形式 | 关键词 | 要点/举例 |
|---|---|---|
| 显性感染 | 有症状 | 临床表现典型或非典型。 |
| 隐性感染 | 无症状 | 最常见,但可获得免疫(如甲肝隐性感染)。 |
| 潜伏感染 | 长期潜伏 | 病原潜伏,条件合适再激活(如结核、疱疹病毒)。 |
| 持续/慢性感染 | 长期排毒 | HBV、HCV等;可见慢性携带状态。 |
| 再感染 | 再次感染 | 清除后由同/异型再次感染(如流感不同亚型)。 |
| 二重/叠加感染 | 同时间段 | 原感染未愈又被新病原感染;抗菌药后霉菌感染属叠加/机会感染。 |
| 混合感染 | 多种病原 | 两种以上病原共同致病(如厌氧菌+需氧菌)。 |
| 内源/外源感染 | 自身菌群/外来 | 内源:菌群移位;外源:来自外界病原。 |
| 机会性感染 | 免疫低下 | 艾滋病、化疗、移植、长期激素患者常见。 |
| 医院感染 | 医源/交叉 | 住院≥48小时出现的新发感染。 |
| 菌血症/败血症/毒血症 | 入血后果 | 菌血症:菌入血但不一定中毒;败血症:感染致全身炎症反应;毒血症:毒素入血。 |
- 传染病的3要素
| 类别 | 要点 | 精要 |
|---|---|---|
| 三要素 | 感染源 | 病人、隐性感染者、健康携带者、受感染动物。 |
| 三要素 | 传播途径 | 呼吸道、消化道、接触/体液血液、虫媒、垂直。 |
| 三要素 | 易感人群 | 无特异免疫者;与年龄、营养、疫苗接种有关。 |
| 影响因素 | 病原相关 | 毒力、入侵途径、剂量、耐受力。 |
| 影响因素 | 宿主相关 | 免疫状态、遗传、基础病、行为。 |
| 影响因素 | 环境/社会 | 气候、密度、卫生、供水与粪便管理、医疗服务、流动性。 |
- 传染病的流行特点
| 特征 | 关键词 | 要点 |
|---|---|---|
| 传染性 | 可传播 | 有潜伏期与传染期;隔离/检疫有重要意义。 |
| 流行性 | 群体性 | 散发、暴发、流行、大流行;与群体免疫水平相关。 |
| 季节/地区性 | 生态相关 | 呼吸道(冬春)、肠道(夏秋)、虫媒(夏秋)。 |
| 免疫性 | 特异免疫 | 感染后获得免疫;疫苗可形成人群免疫屏障。 |
- 传染病的检查和诊断
| 类别 | 要点 | 精要 |
|---|---|---|
| 病原学 | 培养/镜检 | 分离培养为金标准;血培养应在抗生素前、多套采集;直接涂片见到病原具提示价值。 |
| 病原学 | 抗原/核酸 | 快速:ELISA/免疫层析;PCR敏感、对已用抗生素病例尤有用。 |
| 血清学 | IgM/IgG/双份血清 | 特异IgM阳性提示近期感染;急性-恢复期抗体滴度升高≥4倍有诊断意义。 |
| 非特异 | 血象/CRP/PCT | WBC、CRP、PCT>0.5 ng/mL提示细菌感染;配合临床判断。 |
| 其他 | 影像/流调 | 影像学定位并评估并发症;流行病学接触史是重要佐证。 |
- 传染病的治疗原则
| 环节 | 要点 | 精要 |
|---|---|---|
| 治疗 | 病原学治疗 | 尽早、足量、适程;经验用药后及时去阶、窄谱化;必要时联合(重症/混合感染)。 |
| 治疗 | 对症/支持 | 退热、补液、电解质、营养、器官支持;并发症防治(DIC、休克)。 |
| 治疗 | 隔离与消毒 | 按传播途径落实标准预防+接触/飞沫/空气隔离;终末/随时消毒。 |
| 预防 | 三大环节控制 | 管理感染源(隔离/休学/报告)+ 切断传播(水源/食品/媒介/手卫生)+ 保护易感(主动/被动免疫、化学预防)。 |
| 预防 | 免疫接种 | 主动免疫(疫苗)、被动免疫(免疫球蛋白)、必要时联合。 |
- 我国法定传染病
| 类别 | 代表疾病 | 管理要点 |
|---|---|---|
| 甲类 | 鼠疫、霍乱 | 最严格:立即报告(网络直报原则上2小时内)、隔离治疗;密切接触者医学观察/必要时检疫;疫点/疫区封锁与消毒。 |
| 乙类 | 结核、乙/甲/丙型肝炎、艾滋病、狂犬病、脊髓灰质炎、麻疹、流行性出血热、伤寒/副伤寒、痢疾、流行性乙型脑炎、登革热、炭疽、淋病/梅毒、布鲁菌病、脑膜炎球菌性脑膜炎、疟疾等;人感染高致病性禽流感、SARS等必要时按甲类管理 | 依法隔离/治疗与接触者管理、消毒与疫点处理;疫情网络直报;学校/集体单位暴发需停课/限流等措施。 |
| 丙类 | 流行性感冒、流行性腮腺炎、风疹、手足口病、急性出血性结膜炎等 | 病例管理与必要的隔离、消毒与健康教育;按规定报告与监测,暴发时可升级措施。 |
| 提示 | 考试常问 | 记忆:甲类仅2种(鼠疫、霍乱);乙类多、涉及多系统与重症;丙类多为常见呼吸/肠道/儿童传染病。部分乙类(如SARS、高致病性禽流感、肺炭疽)可按甲类管理。 |
病毒性肝炎与肾综合征出血热
病毒性肝炎
病因
- 甲型肝炎病毒(HAV):RNA病毒,粪-口传播
- 乙型肝炎病毒(HBV):DNA病毒,血液、性接触、母婴传播
- 丙型肝炎病毒(HCV):RNA病毒,主要血液传播
- 丁型肝炎病毒(HDV):缺陷病毒,需HBV辅助复制
- 戊型肝炎病毒(HEV):RNA病毒,粪-口传播
临床表现
急性肝炎典型表现
- 黄疸前期:发热、乏力、食欲不振、恶心呕吐、肝区疼痛
- 黄疸期:巩膜、皮肤黄染,尿色加深,大便颜色变浅
- 恢复期:症状逐渐消失,肝功能恢复正常
慢性肝炎
- 病程超过6个月
- 乏力、肝区不适、腹胀、食欲减退
- 可有肝掌、蜘蛛痣
重型肝炎(重要考点)
- 急性重型:起病10天内出现Ⅱ度以上肝性脑病
- 亚急性重型:起病10天-26周出现肝性脑病
- 慢性重型:慢性肝炎基础上出现肝功能失代偿
辅助检查
血清学标志物(高频考点)
| 标志物 | 意义 | 临床应用 |
|---|---|---|
| HBsAg | 表面抗原,感染标志 | 最早出现的血清学标志,持续阳性>6个月为慢性感染 |
| 抗-HBs | 表面抗体,保护性抗体 | 单独阳性提示疫苗接种后获得免疫 |
| HBeAg | e抗原,病毒复制活跃 | 阳性提示传染性强,病毒复制活跃 |
| 抗-HBe | e抗体 | 阳性提示病毒复制减少,传染性降低 |
| 抗-HBc | 核心抗体 | IgM型提示急性感染,IgG型提示既往感染 |
肝功能检查
- ALT、AST:反映肝细胞损伤程度
- 胆红素:直接胆红素升高为主
- 白蛋白:反映肝脏合成功能
- 凝血酶原时间(PT):反映肝脏合成功能
诊断和鉴别诊断
诊断要点
- 流行病学史:接触史、输血史等
- 临床表现:发热、黄疸、肝区疼痛
- 实验室检查:肝功能异常、特异性血清学标志物阳性
临床分型(重要考点)
| 分型 | 特点 | 诊断标准 |
|---|---|---|
| 急性肝炎 | 起病急,病程<6个月 | ALT显著升高,多数可完全恢复 |
| 慢性肝炎 | 病程>6个月 | HBsAg阳性>6个月,ALT反复异常 |
| 重型肝炎 | 肝性脑病为主要表现 | 凝血酶原活动度<40%,出现肝性脑病 |
| 淤胆型肝炎 | 以胆汁淤积为主 | 直接胆红素>总胆红素的50%,ALP、GGT升高明显 |
治疗
急性肝炎
- 一般治疗:休息、营养支持
- 保肝治疗:甘草酸制剂、还原型谷胱甘肽
- 对症治疗:止吐、退黄
慢性乙型肝炎抗病毒治疗(重点)
- 适应证:HBV DNA阳性,ALT≥2倍正常上限
- 一线药物:
- 核苷类似物:恩替卡韦、替诺福韦
- 干扰素:聚乙二醇干扰素α
重型肝炎治疗
- 内科综合治疗:保肝、降酶、退黄
- 并发症处理:肝性脑病、腹水、感染
- 人工肝支持治疗
- 肝移植:终末期肝病的根治方法
肾综合征出血热(HFRS)
病因
- 病原体:汉坦病毒(Hantavirus)
- 传染源:鼠类(黑线姬鼠、褐家鼠等)
- 传播途径:
- 接触传播:接触被鼠类排泄物污染的物品
- 呼吸道传播:吸入含病毒的气溶胶
- 消化道传播:进食被污染的食物
临床表现
典型"三红三痛"症状
- “三红”:面红、颈红、胸部红(毛细血管扩张)
- “三痛”:头痛、腰痛、眼眶痛
五期经过(重要考点)
| 分期 | 时间 | 主要表现 |
|---|---|---|
| 发热期 | 1-3天 | 高热、头痛、腰痛、眼眶痛,"三红"征,血小板减少 |
| 低血压休克期 | 4-6天 | 血压下降,脉压差缩小,毛细血管通透性增加 |
| 少尿期 | 7-14天 | 少尿或无尿,氮质血症,电解质紊乱,易发生心律失常 |
| 多尿期 | 15-21天 | 尿量增多,可达3000-6000ml/日,易脱水、电解质紊乱 |
| 恢复期 | 3-6个月 | 各项指标逐渐恢复正常 |
辅助检查
实验室检查
- 血常规:白细胞升高,血小板显著减少,异型淋巴细胞增多
- 尿常规:蛋白尿、血尿、管型尿
- 肾功能:BUN、Cr升高
- 特异性检查:
- 汉坦病毒IgM抗体阳性(早期诊断)
- 汉坦病毒IgG抗体阳性(恢复期)
- 病毒核酸检测
诊断和鉴别诊断
诊断标准
- 流行病学史:疫区居住或旅行史,鼠类接触史
- 临床表现:典型五期经过,“三红三痛”
- 实验室检查:血小板减少,蛋白尿,特异性抗体阳性
临床分型
- 轻型:症状轻微,无明显肾功能损害
- 中型:有典型五期经过,轻度肾功能损害
- 重型:严重休克,急性肾衰竭,可有DIC
- 危重型:多脏器功能衰竭,病死率高
治疗
一般治疗
- 隔离:严格床边隔离至热退3天
- 休息:绝对卧床休息
- 饮食:低蛋白、低盐、高热量饮食
对症治疗(分期治疗重点)
| 治疗分期 | 治疗要点 |
|---|---|
| 发热期 | 利巴韦林抗病毒,退热,维持水电解质平衡,避免脱水 |
| 低血压休克期 | 扩容抗休克,血管活性药物,纠正酸中毒 |
| 少尿期 | 严格控制入水量,利尿剂,血液透析,防治高钾血症 |
| 多尿期 | 补充水分和电解质,防止脱水和低钾血症 |
| 恢复期 | 加强营养,逐渐恢复活动,定期复查肾功能 |
并发症处理
- DIC:肝素、新鲜血浆
- 心律失常:纠正电解质紊乱,抗心律失常药物
- 继发感染:合理使用抗生素
预防
- 控制传染源:灭鼠、防鼠
- 切断传播途径:环境消毒,食物保护
- 疫苗接种:双价肾综合征出血热疫苗
- 个人防护:避免接触鼠类及其排泄物
流行性乙型脑炎和艾滋病
流行性乙型脑炎
- 蚊虫传播,夏秋季多发,10岁以下儿童好发
- 典型三期:初期(发热)→极期(意识障碍+惊厥)→恢复期(后遗症)
- 脑脊液:压力高,细胞轻中度增加,糖正常
- 特效治疗无,主要对症支持,预防接种最重要
艾滋病
- HIV感染,性传播为主要途径
- CD4+ T细胞<200个/μL为AIDS诊断标准
- 卡氏肺孢子虫肺炎是最常见致死原因
- 三联抗病毒治疗是关键,目标是病毒载量检测不到
- 母婴阻断三措施:抗病毒治疗+剖宫产+避免母乳喂养
流行性乙型脑炎
病因
- 病原体:乙型脑炎病毒(日本脑炎病毒),属黄病毒科
- 传播媒介:蚊虫叮咬传播(主要是库蚊),夏秋季多发
- 宿主:猪、鸟类为主要宿主,人为意外感染宿主
- 流行特点:10岁以下儿童多发,有明显季节性(7-9月)和地区性
临床表现
急性期(病程1-2周)
| 阶段 | 主要表现 |
|---|---|
| 初期(1-3天) | 急性发热、头痛、恶心呕吐,可有咽痛、腹泻,类似上感症状 |
| 极期(4-10天) | 高热、意识障碍、惊厥、脑膜刺激征;可出现中枢性呼吸衰竭、去大脑强直、病理反射阳性 |
| 恢复期(2-6个月) | 体温逐渐下降,神经系统症状好转,但可遗留后遗症(智力低下、失语、肢体瘫痪、癫痫) |
辅助检查
- 脑脊液:压力增高,外观清亮或微混,细胞数轻中度增加(早期中性粒细胞为主,后期淋巴细胞为主),蛋白轻度增加,糖正常
- 血常规:白细胞总数正常或轻度增加
- 病原学检测:
- 血清学:IgM抗体阳性(急性期),IgG抗体4倍增长(恢复期)
- 病毒分离:脑脊液、血液病毒分离(早期)
- 影像学:CT/MRI可见丘脑、基底节、脑干病变
诊断和鉴别诊断
诊断标准
- 临床诊断:流行季节+典型临床表现+脑脊液改变
- 确诊:病原学检测阳性
鉴别诊断
| 疾病 | 关键鉴别点 | 特点 |
|---|---|---|
| 化脓性脑膜炎 | 脑脊液混浊 | 中性粒细胞明显增高,糖明显降低,涂片或培养找到细菌 |
| 结核性脑膜炎 | 慢性起病 | 脑脊液淋巴细胞为主,糖氯化物降低,可找到结核杆菌 |
| 病毒性脑膜炎 | 症状较轻 | 脑脊液改变相似但意识障碍轻,预后好 |
治疗
- 对症支持治疗:降颅压、止惊、维持呼吸循环功能
- 降颅压:甘露醇、呋塞米,必要时侧脑室穿刺引流
- 止惊:安定、苯妥英钠
- 呼吸支持:中枢性呼吸衰竭需机械通气
- 预防:疫苗接种是最有效的预防措施
艾滋病(AIDS)
病因
- 病原体:人类免疫缺陷病毒(HIV),主要是HIV-1型
- 传播途径:
- 性传播(最主要)
- 血液传播(输血、共用注射器、医源性)
- 母婴传播(宫内、产时、哺乳)
临床表现
| 分期 | 时间/特点 | 主要表现 |
|---|---|---|
| 急性期 | 感染后2-4周 | 发热、皮疹、淋巴结肿大、肌肉关节痛,类似感冒症状,持续1-3周后缓解 |
| 无症状期 | 持续2-10年 | 可无明显症状,但CD4+ T淋巴细胞逐渐下降,HIV抗体阳性 |
| AIDS期 | CD4+<200个/μL | 出现机会性感染、恶性肿瘤、神经系统病变 |
常见机会性感染和肿瘤
- 肺部:卡氏肺孢子虫肺炎(最常见的致死原因)
- 消化道:念珠菌食管炎、巨细胞病毒性肠炎
- 神经系统:隐球菌性脑膜炎、弓形虫脑病、HIV脑病
- 恶性肿瘤:卡波西肉瘤、淋巴瘤
辅助检查
实验室检查
- HIV抗体检测:ELISA初筛,Western blot确证
- HIV核酸检测:PCR检测病毒载量
- 免疫功能:CD4+ T淋巴细胞计数<200个/μL为AIDS诊断标准
- 其他:机会性感染相关检查
诊断和鉴别诊断
诊断标准
- HIV感染诊断:HIV抗体阳性+核酸检测阳性
- AIDS诊断:HIV感染+CD4+<200个/μL或出现AIDS相关疾病
鉴别诊断
主要与其他获得性免疫缺陷病鉴别,通过HIV检测可确诊
治疗
抗病毒治疗(ART)
-
治疗指征:所有HIV感染者均建议尽早开始ART
-
药物组合:三联疗法,通常包括:
- 2种核苷类反转录酶抑制剂(NRTI)
- 1种非核苷类反转录酶抑制剂(NNRTI)或蛋白酶抑制剂(PI)或整合酶抑制剂(InSTI)
-
目标:病毒载量检测不到(<50拷贝/ml)
| 药物(常用通用名/中文) | 类别 | 作用机制 | 临床应用 | 不良反应 |
|---|---|---|---|---|
| Zidovudine (AZT,齐多夫定) | 核苷类逆转录酶抑制剂(NRTI) | 经细胞内磷酸化为三磷酸活性形式,竞争性抑制逆转录酶并引起链终止。 | 用于妊娠母婴阻断、早期抗病毒方案或与其他NRTI/NNRTI/PI合用为基石药物。 | 骨髓抑制(贫血、粒细胞减少)、肌病、胃肠不适、头痛。 |
| Lamivudine (3TC,拉米夫定) | NRTI | 胞内磷酸化后抑制逆转录酶,链终止;对HBV亦有活性。 | 常与其他NRTI/NNRTI/INSTI联合用于初始或维持治疗;合并HBV感染时有双重作用。 | 一般耐受良好,偶见乳酸性酸中毒、胰腺炎、周围神经病变。 |
| Tenofovir disoproxil fumarate (TDF,替诺福韦DF) | NRTI(核苷酸类似物) | 经磷酸化为活性形式竞争抑制逆转录酶并导致链终止;抗HBV活性强。 | 一线方案常用;适用于合并HBV者;与其他类药联合用于初始治疗或替换方案。 | 肾毒性(近曲小管功能损害、蛋白尿)、骨密度下降、胃肠道反应。 |
| Abacavir (ABC,阿巴卡韦) | NRTI | 经胞内磷酸化后抑制逆转录酶并引起链终止。 | 用于一线或替代NRTI;需 HLA‑B*57:01 阳性筛查阴性后方可使用以避免超敏反应。 | 严重超敏反应(与HLA‑B*57:01相关)、心血管风险提示(争议性数据)、胃肠不适、周围神经病变。 |
| Efavirenz (EFV,依非韦伦) | 非核苷类逆转录酶抑制剂(NNRTI) | 直接与逆转录酶非竞争性结合,诱导构象改变抑制酶活性。 | 曾为一线候选药,现多与NRTI/INSTI合用;避孕期慎用(致畸风险争议,妊娠早期慎用)。 | 中枢神经症状(梦魇、精神症状、失眠)、皮疹、肝毒性、QT间期延长(少见)。 |
| Nevirapine (NVP,奈韦拉平) | NNRTI | 非竞争性抑制逆转录酶,改变酶构象。 | 用于母婴阻断及成人联合治疗(需注意起始期肝毒性风险)。 | 严重皮疹/史蒂文斯-约翰逊综合征、肝损伤(尤其CD4高时更易发生)、消化道反应。 |
| Rilpivirine (RPV,瑞匹韦林) | NNRTI | 非竞争性抑制逆转录酶,结合位点不同于第一代NNRTI。 | 用于耐受性较好且病毒学负荷较低的患者的一线或替代方案。 | 抑郁、失眠、头痛、皮疹;高病毒载量或低CD4时疗效受限。 |
| Lopinavir/ritonavir (LPV/r,洛匹那韦/利托那韦) | 蛋白酶抑制剂(PI)/药代动力学增强剂 | 抑制HIV蛋白酶,阻止Gag‑Pol多聚体切割,产生非功能性病毒;利托那韦抑制CYP3A用作增效剂。 | 用于初治或救援方案,尤其在资源受限环境或对其他方案耐药时。 | 脂代谢异常(高脂血症、脂肪分布异常)、胃肠反应、肝功能升高、药物相互作用多。 |
| Atazanavir (ATV,阿扎那韦) | PI | 抑制HIV蛋白酶,妨碍病毒成熟。 | 通常与低剂量利托那韦或考比司他增强,作为一线或替代PI方案。 | 高胆红素血症(无溶血性多为良性)、肾结石、胃肠不适、药物相互作用。 |
| Darunavir (DRV,达芦那韦) | PI | 与蛋白酶高度亲和结合,抑制病毒蛋白酶活性;对许多耐药株保留活性。 | 常用于既往接受过PI治疗或耐药患者的救援方案;需与增效剂同用。 | 皮疹、胃肠症状、肝功能异常、血脂升高、药物相互作用较多。 |
| Raltegravir (RAL,拉替格韦) | 整合酶抑制剂(INSTI) | 抑制HIV整合酶催化的病毒DNA整合入宿主基因组,阻断复制周期关键步。 | 一线或替代治疗常用药物,起效快,耐受性良好;与其他类药联合。 | 肌痛/肌酶升高、皮疹、罕见神经精神症状、药物相互作用较少。 |
| Dolutegravir (DTG,多替拉韦) | INSTI | 高效抑制整合酶,结合持续时间长,阻止病毒DNA整合。 | 一线首选药物之一(常与两个NRTI合用);对耐药性窗较宽。 | 失眠、头痛、体重增加、罕见神经精神症状;妊娠早期需评估风险(对神经管畸形的关注已随数据更新降低)。 |
| Bictegravir (BIC,比克替格韦) | INSTI | 强效抑制整合酶,长时间抑制整合活性。 | 常与FTC/TAF(单片复方)组成一线方案,耐受性和疗效良好。 | 头痛、胃肠不适、体重增加、肌酶升高(罕见)。 |
机会性感染防治
- 卡氏肺孢子虫肺炎:复方磺胺甲噁唑预防和治疗
- 结核病:抗结核治疗,注意药物相互作用
- 真菌感染:氟康唑等抗真菌药物
预防措施
- 安全性行为:使用安全套
- 血液安全:避免共用注射器,严格血液筛查
- 母婴阻断:抗病毒治疗+剖宫产+避免母乳喂养
- 职业防护:医务人员严格标准预防
- 暴露后预防:高危暴露后72小时内开始预防性用药
流行性感冒与登革热
- 流感:48小时内启用奥司他韦;儿童禁用阿司匹林;重症警惕病毒性肺炎与金葡菌继发感染。
- 登革热:退热期出现预警征象最危险;以Hct趋势+血流动力学指导补液;禁用NSAIDs。
基础
流行性感冒
病因
- 流感病毒A、B型为主(偶见C),飞沫、接触传播,冬春季多发。
- A型易发生抗原漂移/转变,可致大流行。
发病机制
- 病毒侵袭呼吸道上皮并复制,导致上皮坏死、黏膜屏障受损与细菌继发感染风险增加。
- 全身症状与细胞因子风暴有关;儿童使用阿司匹林可诱发Reye综合征。
临床表现
- 潜伏期1–4天;起病急,高热、寒战、头痛、肌痛、乏力,咽痛、干咳常见;儿童可有恶心、呕吐、腹泻。
- 并发症:病毒性肺炎(进行性呼吸困难/低氧)、继发细菌性肺炎(肺炎链球菌、金葡菌等)、心肌炎、脑病/脑炎、横纹肌溶解,儿童Reye综合征。
辅助检查
- 外周血:白细胞减少或正常、淋巴细胞减少,肌酸激酶可升高。
- 影像:病毒性肺炎时胸片/CT呈间质性改变。
- 病原学:RT‑PCR/核酸检测为首选;快速抗原检测敏感度有限;血清学IgM/IgG用于回顾性判断。
诊断和鉴别诊断
- 流行季节出现上述典型表现并获得实验室证实即可诊断。重症/高危人群:<5岁(尤<2岁)、≥65岁、孕产妇、慢性心肺病、免疫抑制、肥胖、糖尿病等。
- 鉴别:普通感冒、腺病毒性咽结膜热、细菌性肺炎、支原体肺炎等(见下表)。
| 疾病 | 关键特征 | 提示/检查要点 |
|---|---|---|
| 流行性感冒 | 起病急、全身症状重(高热、肌痛、乏力),干咳、咽痛 | RT‑PCR阳性;重症可见低氧、影像间质性改变;易继发细菌感染 |
| 普通感冒 | 鼻塞、流涕、喷嚏为主,发热轻或无 | 自限3–7天;无需抗病毒 |
| 咽结膜热(腺病毒) | 发热+咽炎+结膜炎三联 | 传染性强;眼部体征明显;对症治疗 |
治疗
- 一般治疗:休息、补液、对症解热(儿童禁用阿司匹林)、咳嗽管理。
- 抗病毒:48小时内尽早使用神经氨酸酶抑制剂:奥司他韦(成人75 mg,2次/日,5天),扎那米韦吸入或帕拉米韦静脉;重症或住院者即使>48小时亦应启用。M2阻滞剂(如金刚烷胺)不推荐。
- 继发细菌感染:经验性覆盖肺炎链球菌/金葡菌(重症考虑抗MRSA)。
- 预防:每年接种流感疫苗;重点人群(老人、儿童、孕妇、慢病、医护)优先。
登革热
病因
- 登革病毒(DENV‑1~4,黄热病毒科黄病毒属),伊蚊(埃及伊蚊/白纹伊蚊)叮咬传播。
- 二次异型血清感染可发生抗体依赖性增强(ADE),易致重症。
发病机制
- 病毒血症与免疫反应致毛细血管通透性增加→血浆渗漏、血小板减少与凝血障碍;严重者出现休克、出血、器官受累。
临床表现
- 潜伏期4–10天。多分三期:
- 发热期:突发高热,头痛(眼眶后痛)、肌痛/骨关节痛(“断骨热”)、皮疹、轻度出血表现(齿龈/鼻衄),束臂试验可阳性;
- 危险期(多在退热时3–7日):血浆渗漏表现(腹痛、持续呕吐、肝大、嗜睡/烦躁、浆膜腔积液),可进展为休克;
- 恢复期:体温、食欲、利尿恢复,皮疹可见“白岛红海”。
- 重症登革热:休克/严重出血/重要器官受累(肝炎、心肌炎、神经系统)。
辅助检查
- 外周血:白细胞减少、血小板减少,血红细胞压积(Hct)上升提示渗漏;转氨酶升高。
- 病原学:发病1–5天内NS1抗原或RT‑PCR阳性;第5天后血清学IgM阳性、IgG四倍增。
- 影像/超声:胆囊壁水肿、胸腹腔积液支持渗漏。
诊断和鉴别诊断
- 病流学暴露史+典型三期演变+实验室支持。
| 分型 | 关键标准 | 处理要点 |
|---|---|---|
| 登革热(无预警征) | 发热+2项(恶心/皮疹/头痛眼后痛/肌关节痛/束臂试验阳性/白细胞低) | 门诊对症与口服补液,避免NSAIDs与阿司匹林,每日复诊评估 |
| 登革热(有预警征) | 腹痛/压痛、持续呕吐、黏膜出血、嗜睡/烦躁、肝大、Hct上升伴血小板下降 | 入院,等渗晶体液谨慎复苏,严密监测生命体征、尿量与Hct/PLT |
| 重症登革热 | 休克(血浆渗漏)、严重出血、器官受累(肝、心、脑) | 快速补液复苏(等渗晶体液,必要时胶体),血制品对症;重症监护 |
- 鉴别:基孔肯雅热(关节痛剧烈且迁延)、寨卡(结膜充血、瘙痒性皮疹、胎儿风险)、斑疹伤寒/恙虫病、钩端螺旋体病(黄疸、肾损害)、疟疾、流感等(见表)。
| 疾病 | 临床线索 | 实验室 | 要点提示 |
|---|---|---|---|
| 登革热 | 高热+眼后痛+肌/骨痛,退热期警示征象 | PLT低、Hct升;NS1/RT‑PCR早期阳性 | 避免NSAIDs;警惕渗漏/休克 |
| 基孔肯雅热 | 关节痛更重且迁延,皮疹常见 | 白细胞正常或升高;RT‑PCR/血清学 | 关节炎样表现显著,严重出血少见 |
| 寨卡 | 低热、结膜充血、瘙痒性皮疹 | RT‑PCR/血清学 | 孕妇胎儿风险高,出血少见 |
| 钩端螺旋体病 | 发热、黄疸+肾损害、肌痛 | 白细胞升高、肾肝损害;血清学/培养 | 暴露于污水/啮齿动物环境史 |
治疗
- 无特效抗病毒治疗。
- 退热与止痛:首选对乙酰氨基酚;禁用阿司匹林/NSAIDs与肌注(出血风险)。
- 液体管理(核心):
- 无预警征:口服补液,日监测。
- 预警征/重症:等渗晶体液(如乳酸林格/NS)按血流动力学与Hct分阶段补液,恢复期警惕液体过负荷。
- 血制品:仅对活动性严重出血或明显凝血障碍使用;单纯血小板减少不常规输注。
- 监测:生命体征、尿量、Hct/PLT、转氨酶、电解质与影像(浆膜腔积液)。
- 预防:防蚊灭蚊与个人防护;疫苗在部分国家/人群(既往感染者)有限应用,按当地指南执行。
伤寒与霍乱
基础
- 伤寒 vs. 霍乱
| 项目 | 伤寒 | 霍乱 |
|---|---|---|
| 病原/传播 | 沙门菌Typhi/Paratyphi;人是唯一宿主;粪-口传播;胆囊带菌者重要 | 霍乱弧菌O1/O139;水源/食物污染;对胃酸敏感,感染剂量高 |
| 发病机制 | 侵袭小肠→网状内皮系统繁殖→Peyer斑溃疡→肠出血/穿孔 | 肠腔定植→毒素↑cAMP→Cl-与水大量分泌;不侵袭黏膜 |
| 起病与体温 | 渐进发热、阶梯样上升,高热常见;相对缓脉 | 起病急骤,多无高热或低热 |
| 大便性状 | 早期便秘,后期可稀便,“豌豆汤样” | “米泔水样”大量无痛性水样便,可数升/日 |
| 腹痛/里急后重 | 轻中度腹胀不适,里急后重不典型 | 腹痛与里急后重少见 |
| 脱水与电解质 | 一般不重,重症多因并发症 | 中-重度脱水常见,代谢性酸中毒、低钾血症 |
| 体征 | 玫瑰疹、肝脾肿大、相对缓脉 | 眼窝凹陷、皮肤弹性差、声音嘶哑(脱水相) |
| 实验室 | 白细胞减少、嗜酸细胞减少;血/骨髓/粪培养;Widal试验参考 | 血红浓缩、HCO3-↓、K+↓;TCBS培养或快速检测;粪镜少细胞 |
| 主要并发症 | 肠出血、肠穿孔、心肌炎、脑病、胆囊炎 | 重度脱水休克、肾前性氮质血症、酸中毒 |
| 治疗要点 | 第三代头孢/阿奇霉素等+支持治疗;重症可地塞米松 | 快速足量补液(首选乳酸林格/ORS)+按敏感选多西环素/阿奇霉素;儿童加锌 |
| 预防 | 饮水粪便管理;Ty21a/Vi疫苗 | 供水与卫生;口服灭活霍乱疫苗 |
- 溃疡形态与对应的疾病
| 部位/类型 | 形态特点 | 疾病推断与诊断要点 |
|---|---|---|
| 十二指肠(十二指肠溃疡) | 孤立或多个、圆形或卵圆、基底清晰,常伴较厚的器质性周围黏膜(瘢痕、肥厚皱襞) | 考虑消化性溃疡(幽门螺杆菌或NSAIDs相关)。内镜见溃疡常位于球部或降部;CLO试验/HP呼气试验及活检提示HP阳性提示病因;若溃疡边缘不典型、反复不愈或伴不规则隆起→需活检排除肿瘤;严重出血/穿孔按急诊处理。 |
| 空肠/回肠小肠溃疡 | 散在或片状溃疡,可呈纵行或环形,周围可有狭窄、瘘道或粘连 | 提示克罗恩病(肠壁不规则纵裂溃疡、间断受累)。影像(小肠造影/CTE/MRE)见节段性增厚与瘘管;病理可示非干酪性肉芽肿(非必然)。若多发小溃疡伴系统性感染或结核暴露,应与肠结核鉴别(结核常有回盲部黏膜面糜烂、结节、干酪样坏死)。 |
| 回盲部/盲肠溃疡 | 靠近回盲瓣的溃疡或结节样病变,可伴狭窄与盲袋改变 | 回盲部溃疡的鉴别要点:肠结核:单发或有限溃疡、结节、粘连和肥厚回盲瓣;克罗恩:节段性多发溃疡与瘘;非特异性溃疡/肿瘤需活检。结核提示结核接触史、结节性病变、痰/结核PCR或组织学干酪坏死。 |
| 结肠溃疡(左半结肠以降结肠/乙状结肠为主) | 多发碎屑状或片状溃疡,黏膜充血、脆易出血;严重者可见弥漫性溃烂 | 考虑溃疡性结肠炎(UC):病变连续,从直肠向近端扩展,基底浅溃疡,粘膜一直受累且无跳跃病灶。活检见黏膜/浅层炎性浸润、隐窝脓肿。若病灶节段性或纵行溃疡应考虑克罗恩或感染性/缺血性病变。 |
| 直肠/直肠旁溃疡 | 溃疡位于直肠前壁或后壁,单发或多发,周围黏膜可有糜烂 | 直肠持续性糜烂提示UC直肠累及;局部单一大溃疡且边缘硬、隆起需警惕癌变或放疗相关溃疡;性传播感染、淋巴细胞性/胶原性结肠炎等亦可累及直肠,需结合病史与活检。 |
| 缺血性溃疡/结肠缺血 | 多为片状、局限性浅溃疡,沿血供分布,常见结肠脾曲或乙状结肠 | 多见老年、低灌注或动脉疾病患者。急性期黏膜呈苍白、出血点,CT或血管成像提示动脉狭窄/栓塞;病史提示低血压/心衰/心脏病。治疗侧重恢复灌注与处理并发症。 |
| 感染性溃疡(细菌/病毒/寄生虫) | 形态多样:单发或多发,浅或深,伴粘膜脓性分泌物 | 常见病原:沙门氏菌、志贺氏、弧菌、阿米巴(Entamoeba histolytica)及CMV。阿米巴溃疡常为单发深溃疡、基底清洁并伴肠壁软化;CMV多见免疫抑制者,内镜呈大而浅的溃疡,组织免疫组化或PCR确诊;粪便培养/寄生虫镜检/病原核酸检测为诊断要点。 |
| 药物相关溃疡(NSAIDs、化疗/放疗) | 多散在小溃疡或线形糜烂,分布可广泛;放疗后呈弥漫性糜烂与慢性溃疡 | 详询药物史:长期NSAIDs可致小肠或结肠溃疡、血管性坏死样改变;放化疗相关溃疡常伴纤维化、狭窄。停药/对症处理并根据病情行局部干预。 |
| 病毒性(CMV、HSV) | CMV:较大、不规则或溃疡边界软;HSV:小而浅的溃疡群 | 免疫抑制者高发。组织学/免疫组化或核酸检测可确诊;抗病毒治疗(如更昔洛韦/甘氨酸类似药)对CMV或HSV有效。 |
| 肿瘤相关溃疡(原发肠癌、淋巴瘤、转移) | 单发、不规则、边缘硬或隆起,组织破坏深,常伴局部狭窄或肿块 | 内镜见不规则溃疡伴隆起/硬化应高度怀疑恶性。多次活检或深层活检、CT扫描及肿瘤标志物协助诊断;根据病理分型为手术/化疗指征。 |
| 特异性溃疡(结节病、血管炎、武器) | 可为小结节、穿孔性溃疡或多发溃疡,伴系统性病变 | 系统性疾病如血管炎(ANCA相关)、结节病、Behçet病可累及肠道并出现穿透性溃疡。查体与系统性检查(皮肤、眼、关节)、免疫学(ANCA、ANAs)和病理支持诊断。 |
| 诊断流程(简要分步) | — | 1. 病史与用药史(NSAIDs、免疫抑制、旅行/结核暴露);2. 结肠镜/小肠镜或影像(CTE/MRE、小肠造影);3. 多点活检并送病理/微生物学(HP、CMV、结核、寄生虫、细菌培养、PCR);4. 实验室与影像(炎症指标、营养状态、血培养、血管成像);5. 根据病因给予针对性治疗并复查内镜确认愈合或排除恶性。 |
伤寒
病因
- 由伤寒沙门菌(Salmonella enterica serovar Typhi)及副伤寒沙门菌(Paratyphi A/B/C)引起;人类是唯一宿主与传染源,经粪—口传播(被污染的水和食物)。
- 慢性带菌者(多为胆囊带菌)是重要的持续传播来源;胃酸缺乏、卫生条件差、营养不良为易感因素。
发病机制
- 经口进入小肠,穿经M细胞与肠上皮,被吞入巨噬细胞,经肠系膜淋巴结进入血流形成第一次菌血症。
- 细菌在网状内皮系统(肝、脾、骨髓)内繁殖后再次入血致持续发热与中毒症状。
- 回肠末端Peyer斑增生、坏死与溃疡形成,可致肠出血与肠穿孔(多见于病程第2–3周)。
- 可在胆囊形成生物膜而成为慢性带菌。
临床表现
- 潜伏期约7–14天。起病渐进,“阶梯样”发热至39–40℃,头痛、乏力、食欲差。
- 相对缓脉(脉率与体温不相称)、涂苔厚腻的伤寒舌,腹胀、右下腹压痛可见。
- 肠道症状:早期常便秘,后期可出现“豌豆汤样”稀便;肝脾肿大常见。
- 皮疹:病程第2周出现玫瑰疹(胸腹部散在淡红色斑丘疹)。
- 并发症:肠出血、肠穿孔最具危害;还可有中毒性心肌炎、伤寒性脑病、胆囊炎等。
辅助检查
- 血常规:常见白细胞减少、嗜酸性粒细胞减少,ESR/CRP增高。
- 细菌学培养(确诊依据):血培养在病程第一周阳性率较高;骨髓培养阳性率最高;第2周后粪、尿培养阳性率升高。
- 血清学:Widal试验(O、H凝集抗体滴度升高)可作参考,但特异性受限;PCR可快速检测。
- 生化:轻中度肝功异常常见。
诊断和鉴别诊断
- 诊断要点:流行病学史+阶梯样发热、相对缓脉、玫瑰疹、脾大+培养阳性。
- 鉴别诊断
| 疾病 | 主要临床特点 | 辅助检查与鉴别要点 |
|---|---|---|
| 流行性乙型脑炎 | 急性重症脑炎表现:高热、头痛、意识障碍、癫痫或局灶神经缺损 | 暴发/流行季节和流行区暴露史;外周血与脑脊液(CSF)多为淋巴细胞性脑膜脑炎、蛋白↑、葡萄糖正常或轻降;血清或CSF中乙型脑炎病毒IgM阳性为确诊;MRI常见双侧丘脑(尤其丘脑/基底节)对称病灶;与细菌性/结核性/脑膜炎性病变鉴别靠CSF化验、微生物学和影像。 |
| 疟疾 | 间歇/周期性发热、寒战、出汗;重症可出现贫血、脾肿大;脑型(恶性)可致意识障碍、癫痫、昏迷 | 有蚊媒暴露或旅行史;外周血抹片可见疟原虫(环状、裂殖体)或快速抗原检测阳性;贫血、血小板↓常见;脑型疟疾高寄生虫载量、低血糖、代谢性酸中毒;与感染性脑炎/败血症鉴别依靠血涂片/RDT和血培养。 |
| 布鲁菌病 | 波动性(蜿蜒)发热、盗汗、乏力、关节痛,可能慢性起病并累及肝脾与骨关节 | 职业/食用未灭菌奶制品或接触牲畜史;血培养或骨髓培养可分离Brucella(需长培养);血清学(如标准凝集试验SAT)高滴度支持诊断;常有器官侵袭表现(骨髓、关节、睾丸等),与疟疾/结核/亚急性感染性发热鉴别靠暴露史与特异性培养/血清学。 |
| 细菌性痢疾 | 急骤起病:高热、频繁粘血脓便、里急后重、腹痛明显 | 粪便中常见白细胞(中性粒细胞);粪培养分离志贺、霍乱弧菌或细菌性病原体为确诊;潜伏期短且传染性强;与阿米巴性痢疾鉴别:细菌性常伴发热与脓血便,显微镜见大量粪便白细胞,疗效对抗菌药迅速。 |
| 阿米巴肠病 | 慢性或亚急性腹泻,可有血便与里急后重,腹痛较重;可合并肝脓肿(右上腹痛、发热) | 旅行/污染饮水史;粪便镜检或PCR可见/检出痢疾阿米巴滋养体或囊体(滋养体在新鲜黏血便中检出率高);血清学对肝外侵犯(肝脓肿)有帮助;与细菌性痢疾鉴别:阿米巴常温和起病、粪便白细胞可少、对氟喹诺酮类无效但对甲硝唑有效,内镜可见“瓶状溃疡”。 |
| 结核 | 慢性消耗性表现:低热、盗汗、消瘦、乏力;肺结核有长期咳嗽、咯血;结核性脑膜炎有亚急性头痛、癥状渐进性加重 | 接触结核患者或免疫低下史;胸片/CT提示空洞、浸润或播散;结核性脑膜炎CSF特点为淋巴细胞为主、蛋白明显↑、葡萄糖显著↓;痰/组织培养分离或核酸检测(PCR/基因扩增)证实结核分枝杆菌;病程慢于多数急性感染,全身消耗性改变与影像/微生物学结合有助鉴别。 |
治疗
- 支持治疗:补液与电解质纠正、营养支持、对症退热;密切监测肠出血/穿孔。
- 抗菌治疗(依据敏感性与当地耐药性):
- 头孢曲松2 g qd 静滴10–14天,或阿奇霉素(成人常用1 g首剂后500 mg qd 5–7天);氟喹诺酮仅在敏感地区使用。
- 重症(谵妄、休克等)可短程地塞米松辅助(有循证依据)。
- 并发症处理:肠出血以保守为主,肠穿孔需外科急诊;持续带菌者可行胆囊切除联合抗菌药。
- 预防:口服减毒活疫苗Ty21a、Vi多糖或结合疫苗可预防;改善饮水与粪便管理。
霍乱
病因
- 由产毒霍乱弧菌(Vibrio cholerae O1与O139血清群)引起;经粪—口传播,多见于受污染水源或食物。
- 细菌对胃酸敏感,感染剂量较高;抑酸状态或胃切除者易感。
发病机制
- 依赖毒素共受体与毒素协同菌毛(TCP)定植小肠黏膜,分泌霍乱毒素(AB5)。
- 毒素A亚基ADP-核糖基化Gsα,持续激活腺苷酸环化酶,cAMP升高→CFTR介导Cl-大量分泌,水与Na+随之外流,形成等渗性水样腹泻;不侵袭黏膜,大便少白细胞。
临床表现
- 潜伏期数小时至5天。起病急骤,✨喷射样呕吐与大量无痛性水样腹泻,典型为✨“米泔水样便”,可达数升/日。
- 体温多正常或低热,腹痛与里急后重少见。
- 快速出现中重度脱水:眼窝凹陷、皮肤弹性差、声音嘶哑、口渴、少尿/无尿;严重者代谢性酸中毒、低钾血症、循环衰竭。
辅助检查
- 血液:血红浓缩、HCO3-下降、K+下降,肌酐/尿素氮升高。
- 粪便:宏观米泔水样,镜检少细胞;TCBS选择培养基分离;快速抗原/分子检测可用于暴发现场确证。
- 病例定义:流行区成人出现急性水样腹泻可临床诊断;实验室确证依培养/分子检测。
诊断和鉴别诊断
- 诊断要点:流行病学+无痛大量水样腹泻与快速脱水+实验室证据。
- 鉴别诊断:ETEC旅行者腹泻、轮状/诺如病毒(常伴发热呕吐,量少)、副溶血弧菌(海产品史与腹痛)、细菌性痢疾/阿米巴痢疾(脓血便与里急后重)。
治疗
- 核心:快速而足量的补液复苏与电解质纠正
- 轻中度脱水:口服补液盐(ORS)按体重与持续丢失量补充。
- 重度脱水/休克:乳酸林格液快速静滴复苏,随后转换口服维持;及时补钾并纠正酸中毒。
- 抗菌药(缩短病程与排菌期):多西环素单次大剂量、或阿奇霉素、环丙沙星按当地耐药选择。
- 辅助:儿童锌补充(10–20 mg/d,10–14天)可减少腹泻量与时长;持续喂养。
- 预防:安全饮水、卫生设施与口服灭活霍乱疫苗(如Shanchol/Euvichol)用于暴发控制与高风险人群。
痢疾、流脑与布鲁菌病
细菌性痢疾和流行性脑脊髓膜炎考试重点;布鲁菌病是2024年新增考点。
速记
| 细菌性痢疾 | 流行性脑脊髓膜炎 | 布鲁菌病 | |
|---|---|---|---|
| 病原/传播 | 志贺菌;粪—口;夏秋季;感染剂量10–100 | 脑膜炎奈瑟菌;飞沫;冬春季;人群密集高发 | 布鲁菌;畜产品/职业接触/气溶胶;人际传播罕见 |
| 核心症状 | 发热+腹痛+里急后重;黏液脓血便 | 高热+剧烈头痛+呕吐;脑膜刺激征;瘀点/紫癜 | 波状热+盗汗+关节/背痛;肝脾大 |
| 关键检查 | 粪镜:WBC↑/RBC↑;粪培养+PCR | CSF:混浊、多核↑、糖↓、蛋白↑;涂片见肾形双球菌;血培养 | 骨髓/血培养;血清学SAT≥1:160或滴度升高;RBPT筛查 |
| 并发症 | 惊厥、反应性关节炎、毒性巨结肠、HUS | 休克、DIC、沃特豪斯-弗里德里克森、听力损害、硬膜下积液 | 脊柱炎/骶髂炎、神经布鲁菌病、心内膜炎 |
| 首选/经验用药 | 阿奇霉素或三代头孢;成人可评估用FQ | 头孢曲松/头孢噻肟静脉(敏感后可转青霉素G) | 多西环素+利福平6周;局灶并发症加氨基糖苷 |
| 特殊管理 | 补液纠正水电解质;避免止泻抑蠕动 | 颅压/循环支持、DIC处理;飞沫隔离≥24h | 延长疗程防复发;妊娠/儿科用TMP‑SMX+RIF |
| 预防 | 食品/饮水卫生,手卫生 | 密接化学预防(RIF、CIP、CTX);ACWY/MenB疫苗 | 巴氏消毒、牲畜疫苗、职业防护;无常规人用疫苗 |
| 重要鉴别 | 阿米巴痢疾(果酱样便、滋养体吞RBC、甲硝唑敏感) | 肺炎链球菌/结核/病毒性脑膜炎(皮疹少见、CSF特征不同) | 伤寒/疟疾/结核/淋巴瘤(按流行病学+特异检测) |
基础
细菌性痢疾
病因
- 病原:志贺菌属(S. dysenteriae、S. flexneri、S. sonnei、S. boydii),我国以福氏志贺菌(S. flexneri)常见。
- 流行病学:粪—口途径(被污染的食物/水、手—口、蝇传播),人是唯一重要宿主;好发于夏秋季、人群密集处;感染剂量极低(约10–100个菌即可致病)。
发病机制
- 穿透远端结肠M细胞,经III型分泌系统侵入并在上皮内增殖,引发中性粒细胞为主的急性炎症,致黏膜表面糜烂、浅表溃疡与渗出。
- 毒力因子:部分菌株产生志贺毒素(Shiga toxin,抑制60S核糖体),可致黏膜坏死、神经毒性及溶血尿毒综合征(HUS)等。
临床表现
- 起病急;发热、腹痛、里急后重,日便次多、小量,黏液脓血便为典型。
- 体征:左下腹压痛,肠鸣音亢进;中重型有中毒症状、脱水与电解质紊乱。
- 并发症:惊厥(儿童多见)、直肠脱垂、毒性巨结肠、穿孔(少见)、反应性关节炎、HUS等。
辅助检查
- 粪便镜检:大量白细胞(脓细胞)与红细胞。
- 粪培养/病原学:金标准;亦可用多重PCR。
- 实验室:白细胞及中性粒细胞升高,电解质紊乱;重症评估肾功/酸碱。
诊断和鉴别诊断
- 依据流行病学接触史、典型黏液脓血便+里急后重、粪镜检与培养。
- 鉴别:
- 阿米巴痢疾:起病渐进、全身中毒轻,“果酱样”血便、里急后重不显著,镜检可见内吞红细胞的滋养体;治以甲硝唑/替硝唑。
- 沙门菌/弯曲菌肠炎:多水样便或性状多变;弯曲菌腹痛显著、常伴高热。
- 抗生素相关性肠炎:既往广谱抗菌史,伪膜性结肠炎表现。
治疗
- 一般治疗:补液与电解质纠正;退热、肠道保护;避免抑制肠蠕动药(如洛哌丁胺)。
- 抗菌治疗(经验用药,依据耐药修订):
- 成人首选:阿奇霉素或第三代头孢(如头孢曲松);部分地区可用环丙沙星(耐药风险需评估)。
- 儿童:优选阿奇霉素/三代头孢;避免FQ。
- 疗程:轻中型3–5天,重型5–7天,以临床与病原学转阴为准。
- 并发症处理:惊厥对症,疑HUS及时肾替代支持;警惕毒性巨结肠。
流行性脑脊髓膜炎(脑膜炎奈瑟菌性脑膜炎)
病因
- 病原:脑膜炎奈瑟菌(Neisseria meningitidis),常见群别A、B、C、Y、W-135;冬春季高发,飞沫传播,青少年/集体单位易感。
发病机制
- 鼻咽部定植后入血导致菌血症,跨血脑屏障至蛛网膜下腔致化脓性脑膜炎。
- 其内毒素(LOS)触发炎症风暴,致感染性休克、DIC、紫癜坏死;可发生沃特豪斯-弗里德里克森综合征(双侧肾上腺出血)。
临床表现
- 急起高热、剧烈头痛、呕吐、畏光;脑膜刺激征阳性。
- 特色皮疹:瘀点/瘀斑/紫癜,压之不褪色,提示败血症。
- 重症:休克、DIC、谵妄/昏迷、出血性坏死性皮肤病变。
- 并发症:听力损害、脑积水、硬膜下积液(婴幼儿多见)、癫痫等。
辅助检查
- 血象:白细胞显著升高、中性粒细胞为主;凝血功能评估DIC。
- 腰穿CSF:开口压高,混浊,多形核细胞显著增高,糖降低、蛋白升高。
- 病原学:涂片见革兰阴性肾形双球菌;CSF/血培养、荧光/胶乳凝集、PCR。
- 影像:CT/MRI用于鉴别并发症或腰穿禁忌时评估。
诊断和鉴别诊断
- 依据流行病学+急性脑膜脑炎综合征,并有出血性皮疹与CSF化脓性改变。
- 鉴别:
- 肺炎链球菌性脑膜炎:多见年长者/耳鼻窦感染后,皮疹少见,CSF糖更低、病情凶险。
- 结核性脑膜炎:亚急性、颅神经受累多、CSF淋巴细胞为主、糖/氯明显下降。
- 病毒性脑膜炎:病情较轻、CSF淋巴细胞为主、糖多正常。
- 流感嗜血杆菌:婴幼儿多见,常无紫癜。
治疗
- 立即经验抗菌:头孢曲松或头孢噻肟足量静脉;药敏回报后可去阶至青霉素G/氨苄西林(敏感时)。
- 支持与并发症处理:气道/循环支持、晶体液补充±血管活性药,控制颅压(甘露醇、头高位),纠正DIC;早期地塞米松对奈瑟菌证据有限,重症可个体化。
- 传染管理:飞沫隔离至少抗菌24小时后。
- 密切接触者化学预防:利福平 成人600 mg q12h ×2 d;儿童10 mg/kg q12h ×2 d(<1月龄5 mg/kg);或环丙沙星 500 mg 单次(成人);或头孢曲松 成人250 mg 肌注单次(儿童125 mg)。
- 免疫预防:结合/多糖疫苗(A/C/Y/W-135)及MenB疫苗,高风险/流行区接种与暴发时应急接种。
布鲁菌病(Brucellosis)
病因
- 病原:布鲁菌属(B. melitensis、abortus、suis、canis);羊/牛/猪等为重要动物宿主。
- 传播:未消毒奶制品摄入、职业性接触(兽医、屠宰/牧场人员)、气溶胶;人际传播极罕见。
发病机制
- 为专性胞内寄生倾向的兼性细胞内菌,在吞噬细胞内逃避免疫(抑制吞噬溶酶体融合),易致网状内皮系统受累、肉芽肿形成,迁延/复发倾向。
临床表现
- 经典三联:波状热、盗汗(大量且具特殊气味)、关节/肌肉痛;乏力、纳差。
- 体征:肝脾大、淋巴结肿大;男性可有附睾—睾丸炎。
- 局灶并发症:脊柱炎/骶髂关节炎(背痛)、神经布鲁菌病、肝脓肿;心内膜炎虽少见但致死率最高。
辅助检查
- 血象:轻度贫血、白细胞/血小板减少;肝酶轻升。
- 病原学:血培养(阳性率受病程影响),骨髓培养阳性率更高;PCR可快速诊断。
- 血清学:标准凝集试验(SAT)≥1:160或滴度4倍升高具诊断意义;玫瑰花苯胺试验(RBPT)筛查;慢性/阻断抗体可用Coombs抗布鲁菌试验。
- 影像:疑椎体受累行MRI;心杂音或持续菌血症考虑超声心动图。
诊断和鉴别诊断
- 诊断:流行病学+临床综合征+病原/血清学阳性。
- 鉴别:
- 伤寒:阶梯样热、相对缓脉、玫瑰疹、Widal试验阳性。
- 疟疾:周期性发热、旅行史/按蚊暴露、涂片/快速抗原阳性。
- 结核:盗汗消瘦但影像/结核免疫学支持;关节受累与脊柱结核鉴别依MRI/病原学。
- 淋巴瘤/风湿免疫性病:需血液/免疫学与影像学支持。
治疗
- 方案(避免单药,足疗程防复发):
- 非复杂型:多西环素100 mg bid + 利福平600–900 mg qd,疗程6周。
- 骨关节/脊柱炎等局灶:上述基础上联合氨基糖苷(链霉素1 g/d 2–3周或庆大霉素7–14天),总疗程≥8–12周。
- 神经布鲁菌病/心内膜炎:三联方案并延长疗程(个体化,常≥3月;心内膜炎多需外科)。
- 妊娠/<8岁儿童:复方新诺明(TMP‑SMX)+利福平(或替代方案),禁用四环素类。
- 随访:症状、炎症指标与抗体滴度动态观察;复发需延长/调整方案。
- 预防:奶制品巴氏消毒、动物疫苗免疫、职业人群个人防护;无常规人用疫苗。
钩端螺旋体病与疟疾
钩体病的病原体,临床表现;疟疾的诊断与治疗。
速记
| 项目 | 钩端螺旋体病 | 疟疾 |
|---|---|---|
| 病原/暴露 | 致病性钩端螺旋体;洪涝/污水/啮齿类接触,皮黏膜侵入 | 疟原虫;按蚊叮咬、输血、先天感染;旅行/流行区暴露 |
| 潜伏期 | 7–12天(2–26天) | 多为7–30天,可更长(部分种) |
| 发热模式 | 骤起高热,可双相热;显著肌痛(腓肠肌) | 寒战→高热→出汗周期性发作(48h/72h;恶性疟常不规则) |
| 特征体征 | 结膜充血/充血性水肿、腓肠肌压痛;重症黄疸-肾衰-出血 | 贫血、脾大;重症见脑型疟、黑尿热、ARDS、AKI |
| 重要实验室 | 胆红素高且ALT/AST中度升、血小板减少、CPK升高、低钠/低钾、尿蛋白/血尿 | 血片/快速检测阳性;贫血、血小板减少;重症伴乳酸升高、低血糖 |
| 确诊依据 | PCR(早期)、MAT金标准或IgM-ELISA/培养 | 厚薄血片显微镜定种与计数;RDT为辅 |
| 首选治疗 | 轻中型:多西环素;重症:青霉素G或头孢曲松静脉;并发症支持 | 非重症恶性疟:ACT;重症:静脉青蒿琥酯;间/卵形疟加伯喹根治(先查G6PD) |
| 预防要点 | 防鼠灭鼠、个人防护、暴露后多西环素;动物疫苗(地区依从) | 蚊帐/室内喷洒、旅行者化学预防、孕期间歇预防、RTS,S疫苗 |
基础
钩端螺旋体病
病因
- 病原体:致病性钩端螺旋体(Leptospira interrogans 复合群,>250血清型)。
- 传染源与储存宿主:以啮齿类(鼠)最重要,亦见犬、猪、牛等家畜;动物尿液经水体/土壤污染。
- 传播:经破损皮肤或完整黏膜(结膜、口腔、鼻腔)接触被污染的水/泥土或动物组织;职业性(农民、屠宰/污水处理/矿工)及洪涝季节高发。
- 流行季节:多见夏秋雨季。
发病机制
- 菌体经皮黏膜侵入→菌血症期(1周内):血行播散;直接侵犯毛细血管内皮致血管炎与毛细血管渗漏,累及肝、肾、肺、肌肉等。
- 免疫反应期(第2周起):出现免疫复合物相关表现(如葡萄膜炎、无菌性脑膜炎)。
- 器官损伤特点:
- 肝:以胆汁淤积性黄疸为主,转氨酶通常中等升高,与高胆红素不相称。
- 肾:急性间质性肾炎/急性肾损伤,常伴低钾、低钠。
- 肺:肺毛细血管炎→肺出血/ARDS。
- 肌:肌炎与CPK升高。
- 重症型(Weil病):黄疸-肾衰-出血三联征,可伴循环衰竭。
临床表现
- 潜伏期:7–12天(2–26天)。
- 多相程:
- 菌血症期:骤起高热、寒战、剧烈头痛、明显肌痛(腓肠肌、腰背最著),结膜充血/结膜充血性水肿(无渗出)具提示意义;乏力、恶心呕吐,可见轻度皮疹。
- 免疫期:退热后再热或出现无菌性脑膜炎、葡萄膜炎、皮疹等。
- 重症表现:胆汁淤积性黄疸、少尿/无尿、出血倾向(鼻出血、消化道出血、咯血),肺出血/ARDS,休克,心律失常,胰腺炎等。
辅助检查
- 血常规:白细胞可增高,血小板减少常见。
- 生化:总/直接胆红素显著升高,ALT/AST中度升,ALP/γ-GT可高;肌酸激酶(CPK)升高;Cr升高,低钠/低钾。
- 尿常规:蛋白尿、镜下血尿、管型。
- 影像:胸片/CT警惕弥漫性肺出血或间质改变。
- 病原学/血清学:
- PCR:早期(前一周)血液/CSF敏感。
- 培养:血/CSF(1周内)、尿(1周后);培养慢。
- IgM-ELISA:第5天后阳性。
- 显微凝集试验(MAT)为金标准:滴度≥1:400或双份血清4倍升高。
诊断和鉴别诊断
- 诊断要点:洪涝或职业暴露史 + 结膜充血、腓肠肌痛 + 胆汁淤积性黄疸伴中度转氨酶升高 ± 血小板减少/AKI + 实验室(PCR/IgM/MAT)证实。
- 鉴别诊断(要点):
- 病毒性肝炎:转氨酶显著升高,肌痛不重,无结膜充血;血清学肝炎标志物阳性。
- 登革热/重登:高热、皮疹、显著血小板减少与血浆漏、骨痛;NS1/IgM或核酸阳性;通常无明显AKI与胆汁淤积。
- 出血热(汉坦病毒):发热+肾综合征,腰痛、结膜充血可有;流行病学不同,特异性血清/核酸阳性。
- 伤寒、流感、立克次体病等按流行病学与特异检测鉴别。
治疗
- 抗菌治疗(发病早期尽早启用):
- 轻中型:多西环素 100 mg 口服 bid×7 d;或阿莫西林、阿奇霉素(孕妇/儿童可选)。
- 重症/住院:青霉素G静脉(如150万U q6h)或头孢曲松1–2 g qd、头孢他啶等;警惕Jarisch–Herxheimer反应。
- 支持与并发症处理:容量与电解质谨慎管理(防肺水肿)、纠正低钾/低钠;肾替代治疗;肺出血/ARDS行机械通气;纠正凝血障碍与出血。
- 预防:防鼠灭鼠、防护装备、接触后预防(多西环素200 mg 周服于高暴露人群)、动物疫苗(人用疫苗地区依从当地政策)。
疟疾
病因
- 病原体:疟原虫(P. falciparum、P. vivax、P. ovale、P. malariae、P. knowlesi)。
- 传播:按蚊叮咬传播;亦可经输血/针刺/宫内感染;P. vivax 对Duffy阴性人群不易感染。
- 耐药性流行:恶性疟氯喹耐药广泛存在;部分地区间日疟亦有耐药。
发病机制
- 肝期裂殖后释放裂殖子侵入红细胞→红内期周期性破裂导致发热与溶血。
- P. vivax/P. ovale 有休眠子(hypnozoite)引起复发。
- 恶性疟:红细胞膜PfEMP1介导黏附→毛细血管滞留与微循环阻塞→脑型疟疾、乳酸酸中毒、AKI、ARDS等重症表现。
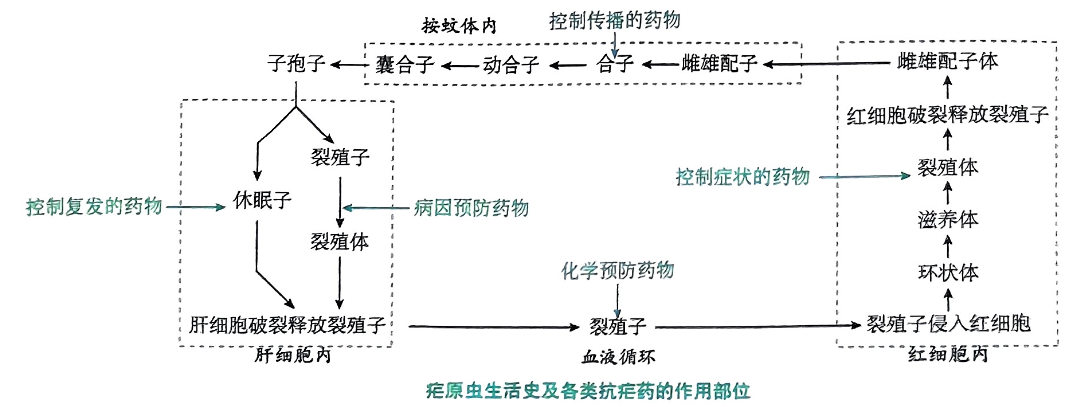
临床表现
- 潜伏期:7–30天(按种类而异;间日疟可更长)。
- 典型寒热周期:寒战期→高热期→出汗期;间日疟/卵形疟:48小时一周期;三日疟:72小时;恶性疟常不规则。
- 常见体征:贫血、脾大、轻度黄疸、头痛、肌痛、消化道症状。
- 重症疟(多见于P. falciparum):脑型疟疾(昏迷/抽搐)、重度贫血、代谢性/乳酸性酸中毒、低血糖、急性肾损伤、ARDS/肺水肿、DIC、黑尿热(血红蛋白尿);孕妇与儿童高危。
辅助检查
- 寄生虫学确证(首选):厚薄血片显微镜检查(定性与计数寄生虫密度);阴性而高度怀疑者12–24小时重复,至少3次。
- 快速检测:RDT(HRP2/pLDH);注意HRP2滞后阳性与hrp2缺失地区局限。
- 实验室:贫血、血小板减少常见;肝肾功能、血糖、乳酸、动脉血气评估重症;G6PD检测(启用伯喹/他非喹前必须)。
- 影像/其他:神经定位体征或合并症时完善相应评估。
诊断和鉴别诊断
- 诊断:流行区暴露/旅行史 + 发热 ± 寒热周期 + 显微镜/快速检测阳性;并判定虫种与寄生虫密度。
- 鉴别:登革热(出血/血浆漏、骨痛、NS1/核酸阳性)、伤寒(相对缓脉、玫瑰疹)、钩端螺旋体病(结膜充血、胆汁淤积性黄疸与AKI)、败血症、回归热、病毒性肝炎等。
治疗
- 非重症:
- 恶性疟首选以青蒿素为基础的联合疗法(ACT):如青蒿琥酯-哌喹、蒿甲醚-鲁米芬特林等;根据当地指南与耐药性选择方案。
- 间日疟/卵形疟:氯喹(敏感区)清除血期 + 伯喹(14天)根治休眠子(启用前必须排除G6PD缺乏);替代:他非喹单次根治(需G6PD筛查且妊娠禁用)。
- 三日疟:多对氯喹敏感;无需根治性伯喹。
- 重症疟(任何虫种出现重症标准,尤其P. falciparum):
- 静脉青蒿琥酯为首选(0、12、24小时后每日一次,直至可口服,再以ACT完成疗程)。
- 无青蒿类时可用奎宁/奎尼丁静脉(注意血糖、心律监测)。
- 支持:低糖监测与纠正、保守补液防肺水肿、控制惊厥、纠正酸中毒与电解质紊乱、必要时输血、肾替代治疗、预防DVT与继发感染。
- 预防:杀虫蚊帐(ITNs)与室内滞留喷洒(IRS);旅行者化学预防(阿托伐醌-丙胍、多西环素、甲氟喹);孕期间歇预防(特定地区SP方案);RTS,S/AS01疫苗在高负担地区儿童应用(按当地政策)。
日本血吸虫病与囊尾蚴病
往年很少考。
速记
| 要点 | 日本血吸虫病 | 囊尾蚴病(NCC为主) |
|---|---|---|
| 病原/宿主 | Schistosoma japonicum;中间宿主:钉螺;人/牛等为储存宿主 | Taenia solium 囊尾蚴;猪为中间宿主;人摄入虫卵→异常中间宿主 |
| 感染方式/阶段 | 含尾蚴的疫水经皮入侵 | 经口摄入虫卵(粪口/自体感染);与进食含囊尾蚴致“带绦虫病”不同 |
| 主要受累 | 肠道+肝门静脉系统→门静脉高压、脾大、静脉曲张 | 脑最常见→癫痫发作、颅压增高;亦累及眼、肌、皮下 |
| 特征性表现 | 急性期嗜酸性粒细胞↑、腹泻血便;慢性期Symmers纤维化、食管胃底曲张出血 | MRI/CT见“hole‑with‑dot sign”;病灶随阶段演变为环形强化→钙化 |
| 确诊依据 | 粪检/活检检出虫卵(Kato‑Katz、孵化试验) | 影像学特征 + 免疫学(EITB)± 流行病学;眼底查活囊虫 |
| 首选治疗 | 吡喹酮 60 mg/kg 1日完成;急性期合并激素 | 阿苯达唑 15 mg/kg/d ×10–14天 ± 吡喹酮;全程配合糖皮质激素与抗癫痫药 |
| 关键禁忌/注意 | 重度过敏反应者先激素;幼虫期药效有限需个体化 | 眼/脊髓囊虫先外科评估,未妥善处理前避免系统抗虫;钙化期不予抗虫 |
| 预防要点 | 改水改厕、灭螺、畜人同治、避免疫水 | 带绦虫者筛治、粪口阻断、熟食猪肉、手卫生、肉检与养殖管理 |
基础
日本血吸虫病
病因
- 病原体:日本血吸虫(Schistosoma japonicum),吸虫纲,雌雄异体,成虫寄居于肠系膜静脉丛(以小肠系膜静脉为主)。
- 中间宿主:钉螺(Oncomelania hupensis,两栖螺类)为其唯一中间宿主。
- 传染源:人及多种哺乳动物(如水牛、黄牛、猪、犬、啮齿类等)为主要储存宿主。
- 感染阶段与途径:尾蚴为对人致感染阶段,经皮肤直接钻入(涉水/稻田作业/捕鱼等)。
- 诊断阶段:虫卵(粪便、直肠活检)。
- 地域流行:历史上分布于长江中下游、洞庭湖、鄱阳湖流域等湖沼区及部分山丘区。
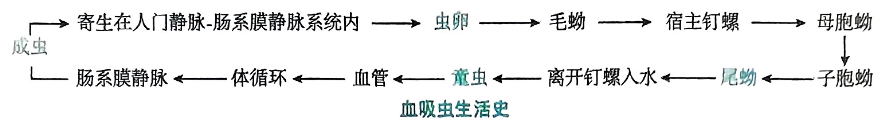
发病机制
- 尾蚴经皮入侵引发局部变态反应(尾蚴性皮炎)。
- 成虫在门静脉系统产卵,虫卵分泌抗原引发强烈的Ⅳ型超敏反应与肉芽肿形成。
- 肠壁与肝脏为主要受累部位:肠壁肉芽肿/溃疡/息肉;肝门静脉周围纤维化(Symmers“管鞘样”纤维化)→门静脉高压→脾大、侧支循环、食管胃底静脉曲张与破裂出血。
- S. japonicum产卵量大,部分虫卵可异位(肺、CNS),可致脑型血吸虫病。
临床表现
- 急性期(Katayama综合征,多见重感染或初次感染):发热、寒战、乏力、皮疹/荨麻疹、外周嗜酸性粒细胞增多,腹痛、腹泻(可黏液血便),肝脾大。
- 慢性肠型:腹痛、慢性腹泻/便秘交替、黏液血便,结肠镜可见溃疡、颗粒状黏膜、息肉样隆起。
- 肝脾型(最常见):肝脾进行性肿大,门静脉高压表现(腹壁静脉曲张、脾功能亢进所致贫血/白细胞与血小板减少、食管胃底静脉曲张破裂出血、顽固性腹水)。
- 其他:脑型(癫痫、局灶神经体征)、肺型(咳嗽、气促)等。
辅助检查
- 寄生虫学证据(确诊依据):
- 粪便检卵:Kato-Katz厚涂片法(定量)、沉淀法;轻度感染可用毛蚴孵化试验提高阳性率。
- 直肠黏膜活检:见卵及肉芽肿,适用于阴性粪检而临床疑似者。
- 免疫学/分子学:ELISA、IHA、胶乳凝集、循环抗原检测(对急性/低虫卵排出者有价值)。
- 影像学:
- 腹部超声/CT/MR:肝门静脉周围条索样高回声(Symmers纤维化)、门静脉及脾静脉扩张、脾大、腹水;内镜证实食管胃底静脉曲张。
- 结肠镜:黏膜颗粒样改变、糜烂、溃疡、伪息肉样隆起。
- 实验室:外周血嗜酸性粒细胞增多,肝功能多轻中度异常,晚期可见低白蛋白血症。
诊断和鉴别诊断
- 诊断要点:
- 流行区/疫水接触史 + 典型临床表现 + 寄生虫学证据(检卵/活检)为确诊依据。
- 急性期寄生虫学证据可阴性,血清学阳性 + 嗜酸性粒细胞增多有提示价值。
- 鉴别诊断:
- 慢性肝病/肝硬化(乙肝/丙肝):病毒学标志物、肝实质性坏死指标(ALT/AST)活跃;血吸虫病肝功能相对代偿而门脉高压突出,影像学呈门管区“管鞘样”纤维化。
- 溃疡性结肠炎/克罗恩病:病史、内镜形态、病理特征;血吸虫病以卵及肉芽肿为证。
- 细菌性痢疾:起病急、里急后重显著、粪便镜检中性粒细胞为主;血吸虫病慢性迁延且有检卵依据。
- 门静脉血栓/肝血吸虫(华支睾吸虫)等其他寄生虫病变。
治疗
- 抗寄生虫治疗(首选):
- 吡喹酮:成人与儿童通常按60 mg/kg,分2–3次,于1天内服完;或根据方案一次给药。对急性期(Katayama)合并过敏反应者,联合糖皮质激素以减轻虫体死亡引发的炎症反应。
- 对疑有幼虫期感染(吡喹酮效力较弱)或防重感作地区人群,部分方案可考虑青蒿素衍生物辅助预防/治疗(依循当地指南)。
- 并发症处理:
- 门静脉高压:内镜曲张静脉结扎/硬化、非选择性β受体阻滞剂(二级预防)、利尿/白蛋白治疗腹水;反复出血或脾功能亢进明显者可行脾切除+贲门周围血管离断;难治者评估TIPS。
- 贫血与脾亢:纠正血细胞减少,必要时血制品支持。
- 脑型:在抗虫基础上个体化使用糖皮质激素、抗癫痫药物。
- 预防控制:改水改厕、粪便无害化处理、健康教育、灭螺(氯硝柳胺等)、畜人同治与疫水管理、流行季节个人防护(避免接触疫水)。
囊尾蚴病
病因
- 病原体:猪带绦虫(Taenia solium)之幼虫阶段(囊尾蚴,cysticercus cellulosae)。
- 宿主关系:人是成虫的唯一终宿主;猪为常见中间宿主。人摄入虫卵后亦可成为“异常中间宿主”,在体内形成囊尾蚴(囊虫病)。
- 感染来源与途径:
- 粪口途径摄入虫卵(被T. solium虫卵污染的食物/水、手-口传播),或成虫携带者发生反向蠕动导致自身感染。
- 注意区分:进食含囊尾蚴的生/半生猪肉→人患带绦虫病(肠道成虫);而摄入虫卵→人患囊尾蚴病(组织幼虫)。
- 组织嗜性:脑(最常见,神经囊虫病)、眼、肌肉、皮下组织、脊髓、蛛网膜下腔(葡萄状/“房型”囊虫)。
发病机制
- 六钩蚴(oncosphere)穿肠入血→播散至组织→形成囊尾蚴。囊虫存活期免疫抑制较少,死亡/退变期释放抗原引发强烈炎症反应与水肿,是多数症状的根源。
- 囊虫演变阶段与影像学对应:
- 囊泡期(活囊虫):薄壁囊泡,内可见顶端小点(虫头),“hole-with-dot sign”;
- 胶样变期:环形强化、周围水肿;
- 颗粒结节期:结节样强化;
- 钙化期:点片状钙化,通常不再有活动炎症。
临床表现
- 神经囊虫病(最常见、最重要):
- 癫痫发作是最常见表现(在流行区为成人获得性癫痫的首位病因);亦可见头痛、颅压增高、局灶神经功能缺损、认知/精神症状。
- 侧脑室/第四脑室囊虫可致梗阻性脑积水、Bruns综合征;蛛网膜下腔“葡萄状”囊虫可致慢性脑膜炎、脑底池炎症与血管炎性卒中。
- 眼囊虫:异物飘动感、视力下降、眼痛;玻璃体内活动性囊虫可见。
- 肌肉/皮下:无痛结节、肌肉条形钙化(“香肠样/雪茄样”)。
- 实验室:可有外周/脑脊液嗜酸性粒细胞增多。
辅助检查
- 影像学(核心):
- 头颅CT:敏感于钙化病灶;活动期可见低密度囊泡伴点状高密度(虫头),环形强化与周围水肿。
- MRI:对活体囊虫及蛛网膜下腔/室管膜下病灶更敏感;T2高信号囊泡,T1等低信号,“hole-with-dot”征象特异性较高。
- 免疫学:
- EITB(酶联免疫电转印)抗体检测对多发病灶的敏感性/特异性均高;循环抗原可提示活动感染负荷。
- 其他:
- 粪检有助发现肠道成虫(并非诊断NCC必须),便于阻断传播。
- 眼底镜检查:在启动抗虫治疗前必须排查眼囊虫,避免治疗诱发严重炎症致视力丧失。
诊断和鉴别诊断
- 诊断要点:
- 流行病学接触史(食用未熟猪肉、卫生条件差、与带绦虫者密切接触)+ 神经影像学特征性表现(尤其“hole-with-dot sign”)± 免疫学阳性为主要依据。
- 参照Del Brutto标准综合“绝对/主要/次要/流行病学”证据进行分级(考试掌握要点即可)。
- 鉴别诊断(环形强化病灶):
- 结核性肉芽肿、脑脓肿、弓形虫病(免疫低下)、转移瘤、胶质瘤、肉芽肿性血管炎等;综合影像学演变、全身评估与免疫学结果判别。
治疗
- 抗寄生虫治疗:
- 首选阿苯达唑:15 mg/kg/d(成人常用400 mg,Bid),疗程10–14天;多发/重度可延长或与吡喹酮联合。
- 吡喹酮:50–100 mg/kg/d,分次10–15天;对部分脑实质囊虫可与阿苯达唑联用提高灭虫率。
- 治疗前与疗程中联合糖皮质激素(如泼尼松1 mg/kg/d或地塞米松)以减轻囊虫死亡诱发的脑水肿与颅压升高。
- 对症与并发症处理:
- 抗癫痫药规范控制发作;颅压增高积极脱水/激素治疗。
- 阻塞性脑积水、室内或基底池巨大囊虫:神经内镜摘除/分流术。
- 眼/脊髓囊虫:优先手术评估与处理,通常在外科处理前避免系统性抗虫治疗以防严重炎症损伤。
- 钙化期病灶:不使用抗虫药,按癫痫等症状对症处理。
- 隔离与公共卫生:
- 筛查与治疗带绦虫者(肠道成虫)以阻断卵的传播;改善卫生与饮食(充分煮熟猪肉),加强肉检与养猪环节管理,手卫生教育。
性传播疾病
梅毒的治疗;淋病;尖锐湿疣的诊断及治疗。
速记
| 疾病 | 病原/潜伏期 | 特征性表现 | 分泌物/病损特点 | 首选检测 | 首选治疗 | 妊娠与随访要点 |
|---|---|---|---|---|---|---|
| 梅毒 | 梅毒螺旋体;约3周 | 硬下疳(无痛、基底硬);继发期掌跖疹/扁平湿疣 | 原发期单发溃疡,边界整齐、渗出少 | RPR/VDRL+TPPA/TPHA;一期可暗视野 | 苄星青霉素G分期给药 | 孕妇必须青霉素;复查RPR滴度;评估神经受累 |
| 淋病 | 淋病奈瑟菌;2–7天 | 男性脓性尿道炎;女性宫颈炎/盆腔炎;DGI三联征 | 脓性分泌物、尿痛明显 | NAAT;男性涂片革兰染色有价值 | 头孢曲松单次;合并衣原体时加多西环素/阿奇霉素 | 妊娠可用头孢类;性伴同期治疗;耐药监测 |
| 沙眼衣原体 | 沙眼衣原体D–K;1–3周 | 非淋菌性尿道炎(症轻、清稀分泌物);女性宫颈炎 | 透明/黏液样分泌物,接触性出血 | NAAT(首选) | 多西环素7天;备选阿奇霉素 | 妊娠选阿奇霉素/阿莫西林;复检与性伴管理 |
| 生殖器疱疹 | 单纯疱疹病毒;2–12天 | 群集性水疱→疼痛性糜烂,腹股沟痛性淋巴结 | 复发倾向,前驱烧灼/刺痛 | PCR(病损拭子) | 阿昔洛韦/伐昔洛韦(初发7–10天) | 分娩期有病灶宜剖宫产;复发者可抑制治疗 |
| 尖锐湿疣 | HPV 6/11等;3周–8月 | 乳头状/菜花状赘生物,易出血 | 外阴、肛周、尿道口多发,湿润 | 临床+醋白/镜检;必要时病理、HPV分型 | 冷冻/激光/三氯醋酸±咪喹莫特 | 孕期优选物理疗法;复发率高;HPV疫苗预防 |
提示与易考点
- 非淋菌性尿道炎最常见病原:沙眼衣原体;宫颈炎的常见病原为衣原体与淋球菌。
- 检测首选:淋病/衣原体为NAAT;梅毒以RPR/VDRL监测滴度,TPPA/TPHA确证;疱疹以PCR;尖锐湿疣以临床+必要时病理/HPV分型。
- 首选治疗:梅毒(青霉素)、淋病(第三代头孢+必要时覆盖衣原体)、衣原体(多西环素或阿奇霉素)、疱疹(核苷类抗病毒)、尖锐湿疣(物理破坏±免疫调节)。
- 生殖器溃疡鉴别:无痛且基底硬(梅毒);痛性群集水疱/糜烂(疱疹);痛性软基底不整并淋巴结化脓(软下疳,未列出)。
- 妊娠期用药安全与分娩管理常考:梅毒必须青霉素;淋病可用头孢类;衣原体选阿奇霉素/阿莫西林;疱疹分娩期病灶→剖宫产;尖锐湿疣多选物理治疗。
基础
梅毒
病因
- 病原体为梅毒螺旋体(Treponema pallidum,致病亚种为pallidum),呈细长密螺旋状,运动活泼,离体极不耐受。
- 传播:以性接触为主,可经胎盘致先天梅毒,少见经血传播与职业暴露。
发病机制
- 病原通过皮黏膜微小损伤侵入,先局部繁殖引起血管炎与组织破坏;继而经淋巴/血行播散,诱发体液与细胞免疫反应,形成阶段性临床表现。
- 晚期器官损害(树胶肿、心血管梅毒、神经梅毒)与慢性免疫反应及血管内膜炎有关。
临床表现
- 原发期(约感染后3周):硬下疳(单发、边界清楚、基底硬韧、干净少渗出、无痛)+同侧无痛性区域淋巴结肿大。数周可自愈留浅瘢。
- 继发期(感染后6周至2年内反复发作):多形性皮疹(含斑疹、丘疹、丘脓疱疹,常见掌跖疹)、黏膜斑/扁平湿疣、斑秃、肝脾肿大、低热等,全身播散期传染性强。
- 潜伏期:无症状,仅血清学阳性,分早期与晚期潜伏。
- 三期(晚期):树胶肿(皮肤/骨/内脏)、心血管梅毒(升主动脉炎、主动脉瓣关闭不全、主动脉瘤)、神经梅毒(脑膜血管型、麻痹性痴呆、脊髓痨)。
- 先天梅毒:可见鼻梁塌陷、间质性角膜炎、上中切牙畸形等。
辅助检查
- 病原学:一期病损暗视野显微镜查活动螺旋体(条件受限)。
- 血清学:非特异试验(RPR/VDRL,滴度可随病情变化)+特异试验(TPPA/TPHA/FTA-ABS)。诊断需两类试验各一项阳性更可靠。
| 检测类别 | 常用方法 | 原理 / 结果解读 / 临床意义 |
|---|---|---|
| 非特异试验 | RPR(快速血浆反应素) VDRL(梅毒血清试验) | 原理:检测宿主对破坏细胞时释放的无酶脂类(反应素抗原)产生的抗体(主要为IgM/IgG非特异性抗体)。 阳性提示:有活动性感染或近期既往感染/组织破坏,但可见于多种情况(妊娠、自身免疫病、其他感染、接种后)。 滴度:可定量(常用RPR滴度随治疗下降)。用于疗效随访:有效治疗后滴度逐步下降(例如4倍降为显著)。 优点:价格低、易操作、能反映活动性(用于筛查与疗效监测)。 缺点/注意:假阳性率较高;早期(感染窗口期)或晚期可能假阴性(高滴度孕妇或免疫抑制者亦可出现变异);需用特异试验确认阳性结果。 临床应用:首选筛查试验、产前筛查、治疗随访。 |
| 特异试验 | TPPA/TPHA(颗粒凝集) FTA-ABS(荧光抗体吸收) | 原理:检测针对梅毒病原梅毒螺旋体特异性抗原的抗体(主要为IgG/IgM),特异性高。 阳性提示:既往或现患梅毒感染的证据(不能单凭一次特异试验区分活动性感染或既往治疗史)。 优点:特异性高,阳性确认非特异试验阳性结果或用于诊断既往感染;TPPA/TPHA操作相对稳定,FTA-ABS敏感但操作技术要求高。 缺点/注意:特异抗体可长期阳性(治愈后可持续多年),因此不适用于疗效判断;成本与耗时高于非特异试验。偶见假阳性或假阴性(极少)。 临床应用:用于确认非特异试验阳性、诊断既往感染或隐匿性感染;结合病史、非特异滴度与临床表现综合判断是否为活动性感染。 |
| 联合策略与解释要点 | 1. 筛查 + 确认流程:先用RPR/VDRL筛查,阳性者做TPPA/TPHA或FTA-ABS确认。 2. 活动性判定:RPR/VDRL高滴度且特异试验阳性,结合临床症状和流行病学支持提示活动性感染;治疗后RPR滴度下降或转阴提示疗效(特异试验通常持续阳性)。 3. 假阳/假阴情形:非特异假阳:妊娠、自身免疫、急慢性感染、年老等;非特异假阴:极度低滴度、潜伏期或技术问题。特异试验在近期感染早期可能尚未阳性(窗口期)。 4. 特殊情形:新生儿:母体IgG可被动转移,需结合非特异滴度比较母婴并行检测及临床评估;HIV合并感染时抗体反应可能异常,建议同时使用分子检测或更密切随访。 | |
- 神经梅毒评估:脑脊液细胞数、蛋白、VDRL/TPPA。
- 妊娠筛查:孕早期、产前及分娩时常规筛查。
诊断和鉴别诊断
- 依据期别特征+双试验阳性综合判定;随访以RPR/VDRL滴度评估疗效。
- 鉴别:生殖器疱疹(痛性群集水疱/糜烂)、软下疳(痛性、基底软、边缘不整)、固定型药疹、外伤性溃疡等。
治疗
- 首选:苄星青霉素G。
- 早期梅毒(一期、二期、早期潜伏):2.4百万单位,肌注一次。
- 晚期潜伏或病程不详:2.4百万单位,肌注,每周1次,共3次。
- 神经梅毒:结晶青霉素G 18–24百万单位/日,静脉分次给药10–14天。
- 青霉素过敏:多西环素或四环素类(孕妇需脱敏后仍用青霉素)。
- 妊娠:必须使用青霉素;必要时脱敏。
- 注意:Jarisch–Herxheimer反应(发热/寒战/皮疹加重),对症处理。性伴同时评估与治疗,规律复查滴度。
淋病
病因
- 淋病奈瑟菌,革兰阴性双球菌,黏附性强,常合并产生耐药(β-内酰胺酶等)。
发病机制
- 侵袭尿道/宫颈柱状上皮,引起急性化脓性炎症,可上行致输卵管炎/盆腔炎,血行播散致播散性淋球菌感染(DGI)。
临床表现
- 男性:急性尿道炎(脓性尿道分泌物、尿痛、尿频),潜伏期2–7天;可累及附睾、前列腺。
- 女性:多为宫颈炎(黏脓性分泌物、接触性出血),可上行致盆腔炎(下腹痛、宫颈举痛、发热)。
- 口咽/直肠感染:咽痛、直肠痛、分泌物。
- DGI:发热、腱鞘炎-皮疹-游走性关节炎三联征或化脓性关节炎。
- 新生儿:淋球菌性眼炎(出生后24–48小时出现)。
辅助检查
- 首选检测:核酸扩增试验(NAAT),男性首选首尿,女性可用宫颈/阴道拭子。
- 男性尿道分泌物革兰染色见多核细胞内革兰阴性双球菌(敏感性高)。
- 培养用于药敏试验与耐药监测。
诊断和鉴别诊断
- 依据典型临床+NAAT阳性确诊。
- 鉴别:沙眼衣原体性尿道炎/宫颈炎(分泌物清稀、症状较轻,NAAT鉴别)、滴虫、细菌性阴道病、非感染性尿道综合征等。
治疗
- 首选:第三代头孢菌素单次治疗(如头孢曲松肌注一次);在未排除合并衣原体时,同时加用多西环素7天或阿奇霉素单次。
- DGI:住院静脉头孢曲松,症状控制后序贯口服,总疗程7–14天。
- 妊娠:可用头孢类;避免四环素/喹诺酮。
- 性伴追踪与同期治疗;耐药地区需参考本地指南调整方案。
生殖道沙眼衣原体感染
病因
- 沙眼衣原体D–K型为生殖道感染的主要血清型(L1–L3为性病性淋巴肉芽肿)。
- 非淋菌性尿道炎最常见病原。
发病机制
- 细胞内寄生,诱导黏膜炎症与纤维化,上行感染可致输卵管炎与不孕;母婴传播致新生儿结膜炎/肺炎。
临床表现
- 男性:非淋菌性尿道炎(透明/黏液样分泌物、尿痛轻、晨起污迹),可累及附睾。
- 女性:宫颈炎(黏液脓性分泌物、接触性出血)、尿道炎;可上行为盆腔炎(下腹痛、发热、宫颈举痛)。
- 新生儿:结膜炎(5–14天)、咳嗽喘鸣的婴儿肺炎(2–12周)。
- 反应性关节炎(结膜炎-关节炎-尿道炎)。
辅助检查
- 首选检测:NAAT(首尿/宫颈或阴道拭子)。
- 快速抗原/抗体检测敏感性较低,培养少用。
诊断和鉴别诊断
- NAAT阳性+典型表现即可诊断。
- 鉴别:淋病(分泌物脓性、症状重、革兰染色特征)、滴虫/念珠菌/细菌性阴道病等。
治疗
- 首选:多西环素100 mg,每日2次,7天。
- 备选:阿奇霉素1 g单次或500 mg首日后250 mg每日×4天;左氧氟沙星等。
- 妊娠:阿奇霉素或阿莫西林;避免多西环素。
- 性伴同期治疗,复查/复检,孕妇及复发高风险者需随访检测。
生殖器疱疹
病因
- 单纯疱疹病毒2型(多数)与1型;感染后潜伏于骶神经节,反复激活。
发病机制
- 原发感染病毒复制旺盛并诱发强烈局部炎症与疼痛;免疫应答建立后潜伏,受诱因(发热、劳累、月经、性行为、免疫低下)触发复发。
临床表现
- 初发:外阴/龟头/阴茎干或肛周群集性小水疱,迅速破溃成浅表糜烂,疼痛显著,伴发热、头痛、肌痛、腹股沟压痛性淋巴结肿大。病程2–3周。
- 复发:局限、病程短、症状轻;部分有前驱烧灼/刺痛。
- 妊娠临产期活动性病灶可致新生儿疱疹(病死率高)。
辅助检查
- 首选检测:病损拭子核酸检测(PCR)。Tzanck涂片多核巨细胞仅作参考。
- 血清学(IgG分型)可用于初发/复发判断与咨询。
诊断和鉴别诊断
- 典型疼痛水疱/糜烂+PCR阳性。
- 鉴别:梅毒(单发、无痛、基底硬)、软下疳(痛性、边缘不规整、淋巴结化脓)、外伤/固定药疹等。
治疗
- 初发:阿昔洛韦/伐昔洛韦/泛昔洛韦口服7–10天(如阿昔洛韦400 mg,每日3次;伐昔洛韦500 mg,每日2次)。
- 复发:同类药物5天;频繁复发者抑制治疗(如阿昔洛韦400 mg,每日2次,6–12个月)。
- 妊娠:孕晚期复发高危者可抑制治疗;分娩期活动性病变或前驱症状者宜剖宫产。
- 对症:镇痛、坐浴、避免性接触;性伴教育与检测。
尖锐湿疣
病因
- 人乳头瘤病毒(HPV)低危型6、11最常见;高危型16、18等与宫颈癌/肛门生殖道癌相关。
发病机制
- 感染基底层上皮,诱导鳞状上皮增生与角化;免疫功能低下者易多灶与复发。
临床表现
- 外阴、阴茎、冠状沟、会阴、肛周、尿道口出现乳头状、菜花状、鸡冠状赘生物,表面湿润易出血,常有瘙痒/异物感;潜伏期3周至8月。
- 宫颈/阴道可受累;巨大湿疣(Buschke–Löwenstein)少见。
辅助检查
- 肉眼诊断为主;醋酸白试验、阴道/肛门镜检查评估范围。
- HPV分型与宫颈细胞学筛查(TCT)用于宫颈病变评估。
- 组织病理示乳头状增生、角化过度、空泡细胞。
诊断和鉴别诊断
- 依据典型赘生物与部位;必要时病理证实。
- 鉴别:珍珠样丘疹、传染性软疣、脂溢性角化、湿疹/皮赘等。
治疗
- 破坏/切除治疗:冷冻、电灼、激光、三氯醋酸、手术切除(巨大或耐药者)。
- 免疫/细胞毒外用:咪喹莫特、鬼臼毒素(孕妇禁用鬼臼类,咪喹莫特妊娠期慎用)。
- 妊娠:优先选择冷冻/激光等物理治疗。
- 复发管理:多次治疗+行为干预,随访3、6、12个月复诊。
- 预防:HPV疫苗(含6/11/16/18等型)、安全性行为、戒烟。