Last updated: 23 Aug 25 23:51:34 (Asia/Shanghai)
泌尿系统疾病
This tutorial is powered by Bensz/黄伟斌
速记
| 项目 | 急性肾小球肾炎 | 急进性肾小球肾炎 | 肾病综合征 | 急性间质性肾炎 | 尿路感染 |
|---|---|---|---|---|---|
| 起病/进展 | 急性,链球菌感染后1–4周 | 亚急性进展快,数周至数月肾衰 | 缓起或急起,以水肿为首发 | 接触药物/感染后数天–数周 | 急性起病 |
| 尿检 | 血尿+蛋白尿,RBC管型 | 显著血尿/蛋白尿,RBC/颗粒管型 | 大量蛋白尿,脂肪管型、少/无血尿 | 白细胞尿,白细胞管型,蛋白多轻度 | 白细胞尿,亚硝酸盐±;肾盂肾炎可见白细胞管型 |
| 血压/水肿 | 高血压+水肿 | 多有高血压/少尿 | 明显全身水肿,高血压不恒定 | 一般正常或轻度升高 | 多正常(上尿路感染可发热、毒血症) |
| 补体/抗体 | C3下降、ASO↑ | ANCA/抗GBM阳性(分型),C3多正常或II型下降 | 多补体正常(继发性例外) | IgE↑/嗜酸粒↑(可见) | 无特异免疫学改变 |
| 影像/活检 | 肾大,活检急性系膜改变 | 半月体普遍 | 病理定型(微小病变/膜性等) | 活检间质炎性浸润 | 并发症或复杂性UTI需影像 |
| 治疗要点 | 限盐水+利尿+降压,控制感染 | 激素冲击+环磷酰胺±血浆置换 | 激素为首选(原发性)+支持/并发症处理 | 停致病药±短疗程激素 | 经验抗菌(部位/复杂度分层) |
- 肾小球性血尿三件套:酱油色尿 + 畸形红细胞 + 红细胞管型。
- 三个“最”:
- 最常见急性肾炎病因:A组β溶血性链球菌;
- 成人最常见原发性肾病综合征病理:膜性肾病;儿童:微小病变;
- 药物性为急性间质性肾炎最常见病因。
- 三个“首选”:
- 急性肾炎降压首选二氢吡啶类钙拮抗剂(硝苯地平);
- 原发性肾病综合征首选糖皮质激素;
- 非复杂性膀胱炎首选磷霉素氨丁三醇或呋喃妥因(依据当地耐药)。
- 管型记忆:红细胞管型=肾小球肾炎;白细胞管型=肾盂/间质;脂肪管型=肾病综合征;蜡样管型=慢性肾衰。
- 泌尿肿瘤
| 肿瘤 | 典型高危因素 | 首发/特征症状 | 首选/金标准检查与首选治疗 |
|---|---|---|---|
| 肾细胞癌 | 吸烟、肥胖、VHL | 无痛性全程血尿;副肿瘤综合征 | 增强CT评估性质与瘤栓;局限期手术(部分/根治性肾切除);转移期靶向+免疫。 |
| 肾盂/输尿管癌 | 吸烟、马兜铃酸、长期镇痛药 | 全程血尿±腰痛 | CTU示充盈缺损;高危行肾输尿管全切+膀胱袖切;低危腔镜保留+灌注。 |
| 膀胱癌 | 吸烟(最重要)、芳香胺、慢性炎症 | 无痛性间歇性全程血尿(最常见) | 膀胱镜+TURBT病理确诊;NMIBC:TURBT+术后早期灌注,高危BCG维持;MIBC:根治切除±含铂化疗。 |
| 前列腺癌 | 年龄、家族史 | 早期少症状;骨痛为晚期 | PSA+DRE提示,穿刺活检为金标准;局限期根治术/根治放疗;转移期ADT±新药/化疗。 |
| 睾丸肿瘤 | 隐睾(最重要) | 无痛性睾丸肿块 | 阴囊超声+AFP/β-hCG/LDH;高位腹股沟切除(首选),按类型分化放/化疗;禁经阴囊活检。 |
| 阴茎癌 | 包茎/HPV、吸烟 | 龟头/包皮溃疡赘生 | 活检确诊;早期局部切除,进展期部分/全切+腹股沟淋巴结处理。 |
- 泌尿肿瘤与AFP的关系
| 类型/情景 | AFP | β-hCG/LDH与要点 |
|---|---|---|
| 精原细胞瘤 | 不升高 | β-hCG可轻度升高;LDH可升,相关肿瘤负荷。 |
| 卵黄囊瘤 | 显著升高 | β-hCG多不高;儿童/青年常见。 |
| 绒毛膜癌 | 不升高 | β-hCG显著升高;易血行转移。 |
| 混合型/非精原细胞瘤 | 常升高 | β-hCG/LDH随成分而变;治疗以含铂化疗为主。 |
-
SGLT2抑制剂:xx格列净。记为
肾脏脏了就要搞干净 -
其它泌尿系统疾病速记
| 项目/情景 | 要点 | 简明处理/判断标准 |
|---|---|---|
| 前列腺炎(NIH分型) | I 急性细菌性 | 高热+会阴痛+明显LUTS;尿/血培养阳性;DRE压痛显著。治疗:喹诺酮或第三代头孢±氨基糖苷,2–4周;禁按摩;潴留首选耻膀造瘘。 |
| II 慢性细菌性 | 反复UTI+会阴痛;四杯/二杯试验阳性。治疗:喹诺酮或SMZ-TMP 4–6周+α阻滞剂、NSAIDs。 | |
| III A/B CP/CPPS | 慢性骨盆痛≥3月、培养阴性;A型腺液WBC↑。治疗:α阻滞剂+NSAIDs+盆底理疗±镇痛调节药;A型可短程抗生素试验。 | |
| IV 无症状炎性 | 偶然发现WBC/PSA↑。多不需治疗。 | |
| 脓肿提示 | 高热不退、触痛波动或TRUS低回声腔隙→引流。 | |
| 阴囊肿大鉴别 | 鞘膜积液 | 无痛渐大、透光试验阳;交通性晨小暮大;超声囊性。治疗:儿童>2岁或合并疝手术;成人行鞘膜翻转术。 |
| 精索静脉曲张 | 站立/瓦尔萨瓦见“蚯蚓团”,平卧消失;超声反流。治疗:显微结扎(首选)/栓塞。 | |
| 腹股沟疝 | 可回纳、咳嗽冲击阳性;可闻肠鸣;透光阴性。治疗:疝修补。 | |
| 精索囊肿 | 睾丸上方独立圆形囊性、透光阳,体位影响小。治疗:症状明显时切除。 | |
| 睾丸肿瘤 | 无痛实性肿块、透光阴性,超声实性血流;AFP/β-hCG/LDH参考。治疗:根治性高位精索结扎+睾丸切除。 | |
| 膀胱破裂分型 | 腹膜内破裂 | 多见于充盈状态钝挤压;弥漫腹膜刺激征;造影见对比剂入腹腔。处理:开腹修补+导尿引流。 |
| 腹膜外破裂 | 常伴骨盆骨折;耻骨上痛、会阴/阴囊肿胀;造影见膀胱周围外渗。处理:导尿管留置保守,复杂型修补。 | |
| 诊断要点 | 充分充盈双位膀胱造影或CT膀胱造影。 | |
| 并发症 | 感染、尿性腹膜炎(腹膜内破裂)。 | |
| 尿道损伤对照 | 前尿道(球/舟) | 会阴骑跨伤;会阴血肿、尿道口血。RUG定位后多耻膀造瘘引流,分期修复。 |
| 后尿道(膜部) | 骨盆骨折;DRE前列腺高位;禁盲插导尿,RUG确诊→耻膀造瘘±早期对接/延期吻合。 | |
| 共同提示 | 尿道口出血是最有价值体征;影像金标准:逆行尿道造影。 | |
| 并发症 | 狭窄、失禁、勃起功能障碍,需长期随访。 |
基础
尿液检查要点
血尿
| 项目 | 肾小球源性血尿 | 非肾小球源性血尿 |
|---|---|---|
| 尿色/血块 | 酱油色/可乐色,无血块 | 鲜红或暗红,常见血块(下尿路出血) |
| 尿红细胞形态 | 畸形红细胞(棘细胞)比例↑,相差显微镜畸形RBC≥80%高度特异;≥40%具诊断意义 | 均一/等形红细胞为主 |
| 管型 | 红细胞管型、颗粒管型可见 | 少见细胞管型 |
| 蛋白尿 | 中等量蛋白尿,与血尿并存(炎症性通透↑) | 多为轻度或无明显蛋白尿(除合并炎症/肿瘤渗出) |
| 伴随表现 | 可有高血压、水肿、C3下降等肾小球炎症线索 | 可有排尿刺激征/腰痛、影像学异常(结石、肿瘤、前列腺病变等) |
| 常见病因 | 急性链球菌后肾炎、IgA肾病、膜增生等 | 泌尿系结石、肿瘤、感染、前列腺疾病、外伤等 |
蛋白尿
| 分类维度 | 类型 | 要点与判定 |
|---|---|---|
| 病理/生理 | 生理性 | 发热、剧烈运动、精神紧张、寒战后短暂轻度蛋白尿;复查可转阴 |
| 病理性 | 持续阳性或并发血尿/肾功能异常,提示肾脏或全身性疾病 | |
| 来源 | 肾小球性 | 以白蛋白为主,肾病范围蛋白尿常见;选择性高(白蛋白为主,多见微小病变);非选择性(含IgG等大分子) |
| 肾小管性 | 近端重吸收障碍,低分子量蛋白(β2-微球蛋白等)↑,总量多<2 g/日 | |
| 溢出性 | 血中异常蛋白负荷↑(骨髓瘤轻链、溶血游离Hb、肌红蛋白),滤过过量所致 | |
| 分泌性/组织性 | 泌尿生殖道分泌或炎症渗出(前列腺炎、膀胱炎等) | |
| 持续性 | 体位性蛋白尿 | 青少年常见;直立↑、仰卧正常;预后好 |
| 暂时性 | 运动、发热、惊恐后短暂阳性 | |
| 定量 | 微量白蛋白尿 | UACR 30–300 mg/g(或24 h 30–300 mg);糖尿病肾病早期筛查 |
| 显性蛋白尿 | UACR >300 mg/g;UPCR ≥150 mg/g即异常 | |
| 肾病范围 | ≥3.5 g/日(成人)或UPCR ≥3.5 g/g |
管型
面色蜡黄-慢性
| 管型 | 特征 | 临床指向 |
|---|---|---|
| 透明管型 | 无细胞成分,透明 | 可见于正常人(脱水、发热、运动后)或各种肾病 |
| 颗粒管型 | 粗/细颗粒样 | 急性肾小管坏死、各型肾小球肾炎、肾炎活动期 |
| 蜡样管型 | 折光强、蜡样外观 | 慢性肾功能衰竭、肾单位长期低流速 |
| 红细胞管型 | 红细胞嵌入 | 肾小球性血尿的特异线索:各型肾小球肾炎、RPGN |
| 白细胞管型 | 白细胞嵌入 | 急性肾盂肾炎、急性间质性肾炎的指向性体征 |
| 上皮细胞管型 | 肾小管上皮细胞脱落 | 毒物/药物性、缺血性急性肾小管损伤 |
| 脂肪管型 | 脂滴内含,偏振光见“马耳他十字” | 肾病综合征特征性发现 |
| 细菌/真菌管型 | 细菌/菌丝含量高 | 重度尿路感染并累及肾实质 |
急性肾小球肾炎
病因
- 最常见:A组β型溶血性链球菌咽炎或皮肤感染后(脓疱疮)。
- 其他:葡萄球菌、病毒、寄生虫等少见。
发病机制
- 前驱感染抗原诱发免疫反应,循环免疫复合物沉积于肾小球,激活补体经典途径和备解素系统,致毛细血管壁通透性↑、滤过率↓。
- 特征性:C3下降,数周内恢复。
临床表现
- 潜伏期:咽炎后约1–2周;皮肤感染后2–4周。
- 三主征:血尿(多为酱油色)、水肿(眼睑/下肢)、高血压;可有少尿、乏力、头痛。
- 严重者:高血压脑病、急性心衰、急性肾损伤。
辅助检查
- 尿:血尿+蛋白尿,可见红细胞管型/颗粒管型。
- 血:抗链球菌溶血素O抗体(ASO)升高、C3降低,ESR增快;肌酐可轻中度升高。
- 超声:肾脏轻度增大。
- 必要时肾活检:急性系膜及毛细血管改变。
诊断和鉴别诊断
- 诊断要点:前驱链球菌感染史+三主征+C3下降/ASO升高。
- 鉴别:IgA肾病(感染同期血尿、C3多正常)、慢性肾炎急性发作(贫血、固定低比重尿)、原发性肾病综合征(大量蛋白尿、低白蛋白、高脂血症为主)。
治疗
治疗不依赖激素,要小心
- 一般:限制盐水,卧床休息,控制体液平衡。
- 降压:首选二氢吡啶类钙拮抗剂(如硝苯地平);高血压危象可用硝普钠/拉贝洛尔静滴。
- 利尿:袢利尿剂(呋塞米)用于水肿、少尿和高血压控制。
- 抗感染:有活动感染灶者优选青霉素类或头孢菌素(依据药敏)。
- 预后:多数患儿/轻症成人预后良好;少数进展为RPGN或慢性肾炎。
急进性肾小球肾炎(RPGN)
病因
越多免疫沉积物、越多增生就越重
- I型:抗肾小球基底膜(抗GBM)病(可累及肺泡,Goodpasture综合征)。
- II型:免疫复合物型(IgA肾病、系统性红斑狼疮、感染相关)。
- III型:少免疫复合物(pauci-immune),多与ANCA相关小血管炎有关。
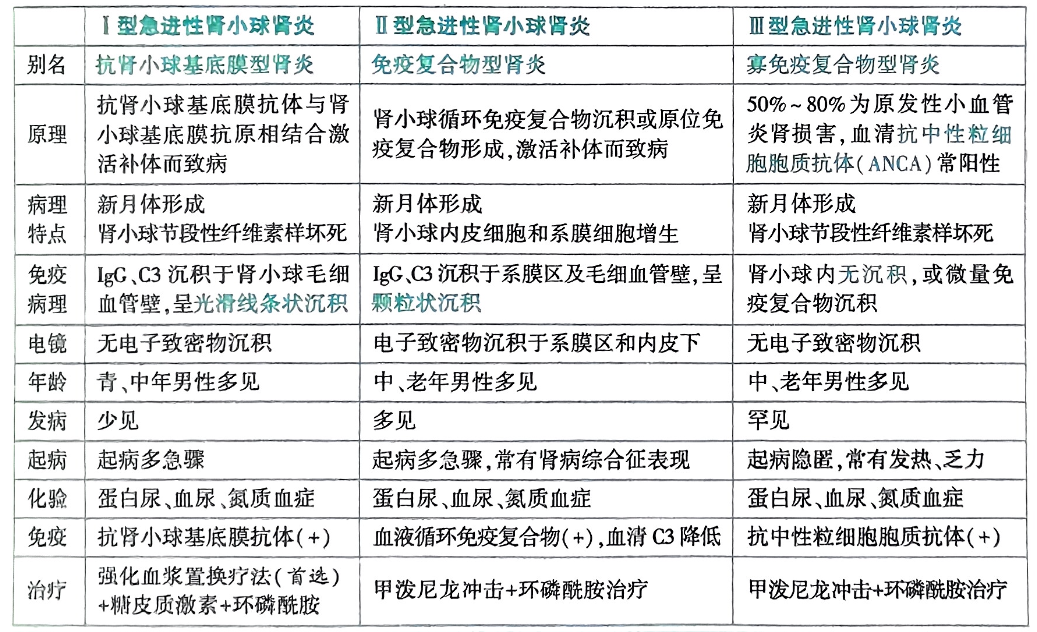
发病机制
- 肾小球损伤迅速进行,弥漫性半月体形成,滤过屏障破坏,短期内eGFR锐减。
临床表现
- 起病亚急,血尿(多肾小球性)、蛋白尿(可达肾病范围),进行性肾功能恶化;少尿/无尿常见者预后差。
- 可伴发热、关节痛、皮疹、肺出血(抗GBM)。
辅助检查
- 尿:红细胞/红细胞管型、颗粒管型。
- 血:肌酐快速上升;抗体学:ANCA、抗GBM;补体II型可下降,其余多正常。
- 肾活检:广泛半月体,免疫荧光按分型呈线样(抗GBM)或颗粒样(免疫复合物),pauci-immune沉积少。
诊断和鉴别诊断
- 诊断:进行性肾衰+肾小球性尿异常;肾活检分型最关键。
- 鉴别:急性肾炎(病程缓和、C3下降且可恢复),急性肾小管坏死(颗粒管型多、肾前性诱因),系统性血管炎。
治疗
- 紧急:大剂量糖皮质激素冲击+环磷酰胺;ANCA相关可选利妥昔单抗。
- 抗GBM:血浆置换联合激素+环磷酰胺。
- 支持:血压、容量、透析桥接。早期治疗决定预后;少尿型和肌酐极高者预后最差。
肾病综合征
病因
- 原发性:儿童最常见微小病变病;成人最常见膜性肾病;亦见局灶节段性硬化、系膜增生等。
- 继发性:糖尿病、系统性红斑狼疮、淀粉样变、感染、药物、肿瘤等。
发病机制
- 足细胞损伤和滤过屏障电荷/结构改变,导致大量白蛋白丢失及肝合成脂蛋白代偿↑。
临床表现
- 四大特点:大量蛋白尿、低白蛋白血症、水肿、高脂血症;可见脂肪尿(脂肪管型、马耳他十字)。
- 并发症:静脉血栓/肺栓塞风险↑、感染易感、低钙/维生素D缺乏。
辅助检查
- 尿蛋白定量:≥3.5 g/d或UPCR ≥3.5 g/g;UACR多>300 mg/g。
- 血清白蛋白:≤30 g/L(儿科常以≤25 g/L);胆固醇↑。
- 免疫/继发性筛查:ANA、抗dsDNA、HBV/HCV、血糖等;必要时肾活检定型。
诊断和鉴别诊断
- 诊断:满足大量蛋白尿+低白蛋白血症即可;水肿与高脂血症为常见伴随。
- 鉴别:肾炎性肾病(血尿显著、C3下降、高血压/肾功能损害)。
治疗
- 一般:限盐、利尿(袢利尿±噻嗪/螺内酯)、必要时白蛋白联合利尿;他汀降脂;预防血栓(高危时抗凝)。
- 病因/免疫:原发性常以激素为首选(微小病变激素敏感);膜性/局灶硬化视风险用环磷酰胺、钙调神经磷酸酶抑制剂等。
儿科通常是以4周为分界点,并且剂量大一些(2mg/(kg·d))
| 要点 | 说明 / 具体剂量与策略 | |
|---|---|---|
| 起始剂量 | 足量起始、口服为主 | 泼尼松 1 mg/(kg·d) 口服,常规疗程 8 周,必要时可延长至 12 周;根据病情决定是否需联合免疫抑制剂或其他支持治疗。 |
| 缓慢减药 | 逐步减量,避免复发 | 达到控制后,每 2–3 周将原剂量减少约 10%;当减至约 20 mg/d 时病情易反弹,应更缓慢减量并密切监测。 |
| 长期维持 | 最低维持剂量 | 最后以最小有效剂量维持(约 10 mg/d)半年的时间左右,期间定期评估疗效与副作用并调整剂量。 |
| 激素用法 | 全日量顿服或隔日小剂量以减少副作用 | 可采用全日量顿服,维持期间可采用隔日给药(每两日一次顿服)以减轻长期激素副作用;如需脉冲或大剂量治疗,应在专科指导下进行并监测感染、高血糖、骨质疏松等并发症。 |
- 并发症处理与疫苗接种(肺炎球菌、流感)。
无症状血尿和/或蛋白尿
病因
- 良性:体位性蛋白尿(青少年最常见)、运动性/发热性蛋白尿;短暂性镜下血尿。
- 肾源性:IgA肾病(青年反复血尿最常见肾小球病)、薄基底膜病、早期膜性/系膜增生等。
- 非肾源性:泌尿系结石、肿瘤、前列腺疾病、感染等。
发病机制
- 体位性:肾静脉血流动力学改变致滤过屏障通透性短暂增加。
- 肾小球性:基底膜/系膜病变致血尿/蛋白尿渗漏。
临床表现
- 无自觉症状;体检发现尿异常。
辅助检查
- 重复尿常规(3次以上)、相差显微镜判断红细胞形态;UACR/UPCR;肾功能、血压;肾脏超声。
- 体位性蛋白尿:晨起空腹/仰卧尿阴性,直立后阳性。
- 免疫/补体、家族史评估;必要时肾活检。
诊断和鉴别诊断
- 关键:确认是否肾小球性(畸形RBC、RBC管型)及是否持续。
- 指征:持续显著蛋白尿、血尿合并蛋白尿、肾功能异常、家族史或系统性疾病体征者进一步分型/活检。
治疗
- 良性体位性/暂时性:随访;避免诱因。
- 肾源性:按病理分型与疾病特异治疗。
- 非肾源性:按泌尿外科/感染病因处理。
急性间质性肾炎(AIN)
病因
- 药物最常见:青霉素/头孢、复方新诺明、喹诺酮、利尿剂、非甾体抗炎药、质子泵抑制剂等。
- 感染:链球菌、李斯特、军团菌、病毒等。
- 自身免疫/浸润性病变:IgG4相关病、结节病等。
发病机制
- 过敏/细胞免疫介导的间质-小管炎症,水肿与浸润(嗜酸性粒细胞、单核细胞、淋巴细胞)。
临床表现
- 起病急的急性肾损伤(肌酐上升),发热、皮疹、嗜酸性粒细胞增多为经典三联征(并非均具)。
- 腰痛、关节痛、少尿或非少尿型。
辅助检查
- 尿:白细胞尿、白细胞管型,可有嗜酸性粒细胞尿;蛋白尿多轻度(NSAIDs相关可重度)。
- 血:嗜酸性粒细胞↑、IgE↑可见;超声:肾脏肿大。
- 肾活检:间质水肿与炎细胞浸润。
诊断和鉴别诊断
- 关键:药物/感染暴露史+急性肾损伤+白细胞尿/管型。
- 鉴别:急性肾小管坏死(泥棕色颗粒管型为主)、急性肾炎(血尿、C3↓、RBC管型)。
治疗
- 立即停用致病药物/控制感染为首要;容量与电解质管理。
- 肾功能不恢复或重症:糖皮质激素短期治疗可促进恢复。
- 大多数预后良好,少数留有残余肾损害。
尿路感染(UTI)
病因
- 最常见病原:大肠埃希菌;其他肠杆菌、葡萄球菌、肠球菌。
- 危险因素:女性、性活动、妊娠、糖尿病、留置导尿、梗阻/结石、泌尿系畸形。
发病机制
- 上行性感染最常见;血行播散少见。
临床表现
- 下尿路(膀胱炎):尿频、尿急、尿痛、耻骨上区痛,一般无发热或低热。
- 上尿路(急性肾盂肾炎):发热、寒战、肋腹痛/肾区叩痛,可伴恶心呕吐。
辅助检查
- 尿常规:白细胞尿、白细胞酯酶阳性,亚硝酸盐阳性提示革兰阴性杆菌。
- 尿沉渣:白细胞管型提示累及肾实质。
- 尿培养(金标准):中段清洁尿≥10^5 CFU/mL诊断意义;症状明显女性≥103–104 CFU/mL亦可考虑;导尿标本阈值相对降低。
- 影像:复发/复杂性/男性/儿童或疑梗阻者行超声/CT。
诊断和鉴别诊断
- 基于典型症状+尿检+培养。
- 鉴别:非感染性膀胱炎、泌尿系结石、肿瘤、性传播感染(无细菌生长的无菌性脓尿提示结核、衣原体等)。
治疗
- 非复杂性膀胱炎(成人女性):经验性口服首选磷霉素氨丁三醇单剂或呋喃妥因5天;亦可用复方新诺明(当地耐药率低时)。
- 急性肾盂肾炎/复杂性UTI:三代头孢或氟喹诺酮(依据当地耐药与个体禁忌);重症静脉治疗并脱梗阻。
- 妊娠:优选头孢或阿莫西林-克拉维酸;避免喹诺酮和复方新诺明(尤其孕晚期)。
- 复发预防:足量饮水、排尿习惯干预、处理解剖学异常。
急性肾损伤(AKI)
普外里偶然还是能见到的
病因
- 肾前性(最常见,尤其社区获得型):有效循环血量不足(失血、脱水、第三间隙丢失、严重胰腺炎)、心源性低灌注(心衰、心源性休克)、肝肾综合征、肾动脉狭窄/血栓等。
- 肾性(住院患者AKI最常见类型为急性肾小管坏死):缺血性(休克、长期低灌注)、肾毒性(造影剂、氨基糖苷类、两性霉素B、顺铂、NSAIDs、甲氧氯普胺少见)、急性间质性肾炎(最常见为药物过敏:青霉素类、头孢、PPI、利尿剂等)、急性肾小球肾炎/血管炎、血红蛋白/肌红蛋白尿(溶血、横纹肌溶解)。
- 继发性/肾后性(必须尽早排除):双侧输尿管梗阻或孤肾梗阻(结石<最常见>、血块、肿瘤、狭窄、结核性狭窄)、下尿路梗阻(前列腺增生<最常见>、尿道狭窄、神经源性膀胱)。
发病机制
- 肾小球灌注下降→肾小管缺血坏死、肾小管内堵塞与返漏;肾内血管收缩与炎症介导损伤;后肾性梗阻致肾盂肾盏压力升高、肾血流改变与肾单位功能抑制。
临床表现
- 少尿/无尿或非少尿型AKI;氮质血症;水钠潴留导致水肿/肺水肿与高血压;高钾血症、代谢性酸中毒;尿毒症表现(纳差、呕吐、意识改变、心包炎)。
- 线索:药物暴露史、造影检查史、感染/休克史、肾绞痛与尿路症状提示后肾性。
| 项目 | 急性肾损伤进展期和维持期(少尿期) | 急性肾损伤恢复期(多尿期) |
|---|---|---|
| 尿量 | <400ml/d(少尿) | >400ml/d(多尿) |
| 持续时间 | 一般1–2周;少尿期越长,病情越重 | 1–3周 |
| 水 | 水潴留、水中毒 | 尿量大时可有脱水 |
| 氮平衡 | 血浆尿素氮↑、肌酐↑、氮质血症 | 早期仍可见血氮增高,晚期随排尿恢复下降 |
| 血钾 | 高钾血症 | 早期可有高钾,晚期因大量尿钾排出出现低钾 |
| 血钠 | 水中毒引起稀释性低钠血症;亦可见低氯血症 | 低钠血症常见;大量脱水时可出现高钠血症 |
| 钙 | 低钙血症 | 低钙血症 |
| 其他 | 高磷血症、高镁血症、出血倾向、代谢性酸中毒 | 低血压(尿量增加、体液减少) |
| 主要死因 | 高钾血症、并发水中毒 | 低钾血症、并发感染 |
辅助检查
- 诊断标准(KDIGO):48小时内血肌酐升高≥26.5 μmol/L,或7天内升高至基线的≥1.5倍;或尿量<0.5 mL/(kg·h)持续≥6小时。分期1–3级按肌酐倍数与尿量时程分级。
- 尿液与电解质:尿沉渣(ATN见“棕色颗粒管型”典型;AIN可见嗜酸细胞);尿钠、FENa(前肾性多<1%,ATN多≥2%)、尿渗透压(前肾性多>500 mOsm/kg,ATN多<350)。
- 影像学:肾脏超声为首选以排除梗阻(肾积水、膀胱残余尿);必要时CT评估结石/肿瘤。
- 其他:心超与容量评估;必要时检查自身抗体、补体、肌红蛋白等。
诊断和鉴别诊断
- 明确AKI后,首要鉴别前肾性、肾性与后肾性。
- 重点鉴别:前肾性低灌注 vs ATN;必须尽早排除后肾性梗阻(尤其双侧或孤肾)。
| 类型 | 关键指标 | 提示要点 |
|---|---|---|
| 前肾性 | FENa<1%、尿渗>500 mOsm/kg、尿钠<20 mmol/L | 容量不足/低灌注线索明显;尿沉渣洁净;补液后肌酐迅速改善。 |
| 肾性(ATN) | FENa≥2%、尿渗<350 mOsm/kg、尿钠>40 mmol/L | “棕色颗粒管型”特征性;缺血/肾毒史;补液反应差。 |
| 后肾性 | 早期可变,超声示肾积水 | 腰腹绞痛、排尿障碍;双侧或孤肾梗阻致少/无尿与氮质血症;影像学确诊,解除梗阻即治疗关键。 |
治疗
- 去除病因与支持治疗:补液复苏(晶体液,指导以血流动力学与超声评估为准);停用肾毒药物;纠正感染与休克(早期抗菌素与血流动力学优化)。
- 利尿剂仅用于容量超负荷(不改善预后);血管活性药物用于休克期。
- 高危造影前预防造影剂肾病的最有效措施是充足等渗盐水静脉补液(<首选>)。
- 紧急肾替代治疗指征(把握“AEIOU”):难治性代谢性酸中毒(pH<7.1)、严重电解质紊乱(高钾血症>6.5 mmol/L或心电改变)、某些中毒、容量超负荷(肺水肿)不应答、尿毒症表现(心包炎、脑病、顽固性出血倾向)。
- 方式:间歇血透或连续性肾替代;感染/梗阻性脓肾需先期紧急引流。
慢性肾衰竭
病因
- 糖尿病肾病<最常见>;其次为高血压肾损害、慢性肾小球肾炎。
- 其他:多囊肾、慢性肾盂肾炎/反流性肾病、长期NSAIDs、结缔组织病、梗阻性肾病、感染后肾炎后期等。
发病机制
- 肾单位减少→肾小球高灌注高滤过→球硬化进展;肾间质纤维化;继发性甲状旁腺功能亢进与钙磷代谢紊乱。
临床表现
- 早期少症状;进展后疲乏、纳差、恶心、瘙痒、夜尿;容量超负荷致高血压/心衰;肾性贫血(正细胞正色素);低钙高磷→肾性骨营养不良;高钾、代谢性酸中毒;末期“尿毒症”心包炎、神经病变、出血倾向。
| 系统/病变 | 主要改变 | 临床要点 / 机制与表现 |
|---|---|---|
| 水、电解质与酸碱 | 潴留与紊乱 | 代谢性酸中毒、钠潴留、高钾血症、低钙、低镁、磷升高、活性维生素D缺乏;可致体液过负荷、高血压、心律失常、骨代谢异常。 |
| 蛋白质代谢 | 蛋白代谢紊乱 | 血氮升高、血白蛋白下降、必需氨基酸减少,蛋白分解代谢增加且合成减少,氮平衡负向,易出现营养不良与水肿。 |
| 糖代谢 | 胰岛素及糖耐量异常 | 胰岛素清除减少(常见)->胰岛素作用异常,可能发生高血糖或低血糖发作(低血糖少见)。 |
| 脂代谢 | 异常血脂谱 | 高甘油三酯、VLDL↑、Lp(a)↑、HDL↓;胆固醇轻度增高,动脉粥样化与心血管风险升高。 |
| 维生素代谢 | 脂溶性与水溶性异常 | 血清维生素A增高,维生素B族及叶酸常缺乏;活性维生素D↓导致钙磷代谢紊乱。 |
| 高血压 | 常见且进行性 | 以水钠潴留为主要原因;肾素-血管紧张素激活与血管功能异常加重;是心血管并发症的重要驱动因素。 |
| 左室肥厚 | 代偿性重构 | 长期高血压导致左心室肥厚,心肌耗氧增加,心功能潜在受损。 |
| 心力衰竭 | 心功能下降 | 由容量超负荷、高血压、尿毒症对心肌的代谢损伤等多因素引起,可呈充血性心力衰竭表现。 |
| 尿毒症性心肌病 | 代谢毒性损伤 | 代谢性废物潴留、贫血及钙磷紊乱等导致心肌结构与功能异常;部分患者合并冠状动脉粥样硬化样改变。 |
| 心包病变 | 心包积液/心包炎 | 尿毒毒素蓄积可致心包积液(常为无菌性尿毒性心包炎),低蛋白、感染、出血等亦相关;严重者出现心脏压塞体征。 |
| 血管钙化 | 钙磷代谢紊乱相关 | 与高磷血症、钙磷乘积升高及保护性蛋白(如胎球蛋白A)缺乏有关,导致动脉弹性下降与血管硬化。 |
| 动脉粥样硬化 | 进展加速 | 炎症、脂代谢异常及血管内皮功能障碍使病情加重,冠脉、脑动脉及周围动脉均可受累。 |
| 呼吸表现 | 代偿/并发症 | Kussmaul呼吸、胸腔或肺间质积液可见;严重尿毒症时胸片可见“蝴蝶影”(肺水肿表现)。 |
| 消化系统 | 消化道症状常见 | 食欲不振、恶心、呕吐、口腔有尿味、消化道出血或炎症表现;为CKD常见非特异性表现。 |
| 贫血 | 进行性缺铁性与促红细胞生成减少 | 多为轻至中度贫血:肾脏EPO分泌↓、铁利用障碍、营养不良、红细胞寿命缩短及慢性失血/炎症相关。 |
| 出血倾向 | 出血风险↑ | 晚期可见出血倾向,血小板功能障碍(聚集/黏附下降)及血管脆性,部分患者凝血因子活性降低。 |
| 血栓形成倾向 | 并存的促凝状态 | 透析或血管通路相关因素可引起静脉/动脉栓塞风险增加;抗凝相关蛋白活性变化与纤维溶解不足有关。 |
| 神经系统 | 周围与中枢受累 | 中枢:疲乏、失眠、注意力不集中、性格变化、抑郁、谵妄、尿毒症脑病。周围:感觉异常、四肢麻木、轴索-脱髓鞘混合型周围神经病变,肌无力或肌张力改变。 |
| 内分泌/代谢激素 | 多轴功能异常 | EPO↓(导致贫血)、1,25-(OH)2D3↓(骨病、低钙)、肾内胰岛素及性激素/垂体相关轴受影响,MSH、FSH、LH、ACTH、PTH 等水平紊乱。 |
| 肾性骨病与营养不良 | 骨质矿化异常 | 表现为纤维性骨炎、骨软化/骨质疏松、骨痛及畸形;与1,25-(OH)2D3缺乏、PTH紊乱、营养不良及铝中毒有关。 |
分期
- 国际CKD分期
| 分期 | 特征 | GFR [mL/min·1.73m²] | 防治目标与措施 |
|---|---|---|---|
| 1 | GFR 正常或升高 | ≥90 | 查找并处理病因,缓解症状,保护肾功能、延缓进展;控制血压、血糖,戒烟,避免肾毒性药物。 |
| 2 | GFR 轻度降低 | 60–89 | 评估病因与危险因素,生活方式干预,控制心血管危险因素,延缓 CKD 进展,定期随访肾功能与尿蛋白。 |
| 3 | GFR 中度到重度降低 | 30–59 | 密切评估并处理并发症(贫血、代谢性酸中毒、电解质紊乱、骨代谢异常);优化降压(ACEI/ARB)、降蛋白尿治疗,准备转诊肾科。 |
| 4 | GFR 重度降低 | 15–29 | 综合治疗并积极准备肾替代治疗:评估透析/肾移植适应证,建立血管通路或移植评估,管理并发症并强化随访。 |
| 5 | 终末期肾脏病(ESRD) | <15 或透析 | 及时启动肾替代治疗(透析或肾移植),并发症/并发症管理及长期随访,康复与生活质量支持。 |
- 我国CRF分期:
-180-450-700-
| CRF 分期 | 肌酐清除率 (ml/min) | 血肌酐 (μmol/L) | 临床表现 | 相当于 |
|---|---|---|---|---|
| 肾功能代偿期 | 50–80 | 133–177 (正常) | 临床多无明显症状 | CKD2 期 |
| 肾功能失代偿期 | 20–50 | 186–442 | 可有轻度贫血、夜尿增多 | CKD3 期 |
| 肾功能衰竭期 | 10–20 | 451–707 | 贫血、夜尿增多及胃肠道症状 | CKD4 期 |
| 尿毒症期 | <10 | ≥707 | 临床表现及生化值显著异常 | CKD5 期 |
辅助检查
- eGFR估算(CKD-EPI/改良);尿白蛋白/肌酐比(A1–A3分级,蛋白尿是进展最强预测因子);电解质、酸碱、铁代谢、PTH、VitD;肾超声(双肾变小、皮质变薄提示慢性);必要时肾活检明确病理(蛋白尿明显或病因未明时)。
诊断和鉴别诊断
- CKD定义:肾损伤或eGFR<60 mL/(min·1.73m²) ≥3个月;分期G1–G5与蛋白尿A1–A3。
- 与AKI/AKD鉴别:病程≥3月、既往肌酐记录、固定低比重尿、肾脏缩小支持CKD。
治疗
- 一般管理:低盐(<5 g/d)、限制蛋白0.6–0.8 g/(kg·d)(非营养不良)、控制体重与戒烟、疫苗(乙肝、流感、肺炎球菌)。
- 长期目标
| 项目 | 治疗目标 |
|---|---|
| 血压 | 有蛋白尿(尿白蛋白/肌酐≥30 mg/g)者:血压<130/80 mmHg;无明显蛋白尿(尿白蛋白/肌酐<30 mg/g)者:血压<140/90 mmHg |
| 血糖(糖尿病患者) | 空腹血糖 5.0–7.2 mmol/L,睡前血糖 6.1–8.3 mmol/L(个体化调整) |
| HbA1c(糖尿病患者) | 目标 6.5%–8.0%(根据年龄、合并症、低血糖风险个体化) |
| 蛋白尿 | 24小时尿蛋白 <0.5 g/24h;或尿白蛋白/肌酐下降为治疗目标 |
| GFR 下降速度 | 下降率 <4 mL/(min·年)(若持续加速需评估并调整治疗) |
| 血肌酐(升高速度) | 血清肌酐年增幅应<50 μmol/(L·年)(超出需查找诱因并处理) |
- 保护肾功能:ACEI/ARB为<首选>降压药尤其蛋白尿者;SGLT2抑制剂(糖尿病合并蛋白尿CKD、部分非糖尿病蛋白尿也获益);目标血压多<130/80 mmHg。
- 并发症处理:肾性贫血(<首选>促红素+补铁)、纠酸(碳酸氢钠)、高磷用磷结合剂、活性维生素D/骨化三醇纠正继发性甲旁亢;高钾饮食管理与药物。
- 透析/移植:出现尿毒症症状或难治性高钾/酸中毒/容量超负荷;多于eGFR 10(非糖尿病)或15(糖尿病)mL/(min·1.73m²)并症状考虑肾替代;肾移植为最佳长期治疗。
泌尿系统结核
病因
- 结核分枝杆菌经血行自肺/原发灶播散至肾皮质形成粟粒灶;可累及肾盂、输尿管、膀胱与男性生殖系(附睾、前列腺、精囊)。
发病机制
- 结核肉芽肿、干酪样坏死与纤维瘢痕;肾盏杯口破坏、肾实质空洞与钙化;输尿管狭窄“串珠样”;膀胱纤缩为“微缩膀胱”。
临床表现
- 尿频、尿急、尿痛;终末血尿、脓尿;“无菌性脓尿”(常规培养阴性);腰痛、肾绞痛(狭窄/结石);低热盗汗乏力;男性可见附睾结核(结节串珠样、压痛)。
辅助检查
- 尿涂片抗酸杆菌、尿结核菌培养(<金标准>,阳性率高但耗时);尿结核分子学检测(PCR/NAAT)<首选快速>;T-SPOT/IGRA辅助。
- 影像:IVU/CT尿路造影示肾盏杯口不规则、肾实质空洞或钙化、输尿管<强直/串珠样狭窄>、膀胱容量小;超声可见积水/病灶。
- 膀胱镜与活检:必要时证实膀胱结核。
诊断和鉴别诊断
- 依据“持续无菌性脓尿或终末血尿”+尿结核证据(培养/NAAT阳性)+影像学特征。
- 鉴别:慢性细菌性膀胱炎/肾盂肾炎、肿瘤、结石性炎症。
| 要点 | 泌尿结核 | 细菌性尿路感染 |
|---|---|---|
| 尿检/培养 | 无菌性脓尿;尿抗酸杆菌/培养或NAAT阳性 | 常规尿培养阳性、致病菌明确 |
| 血尿特点 | 终末血尿常见 | 各期均可,常与炎症并行 |
| 影像特征 | 肾盏杯口破坏、空洞/钙化、输尿管串珠样狭窄、微缩膀胱 | 肾盂肾炎以肾实质炎性改变为主,无特征性畸变 |
| 治疗 | 标准抗结核+必要时手术 | 抗菌药物(头孢、喹诺酮等) |
治疗
- 抗结核方案:初治多用2HRZE+4–7HR(肾/输尿管受累、空洞/狭窄者常延长至6–9月,个体化至12月);严禁单药治疗;依据肾功能调剂量。
- 并发症处理:狭窄扩张/成形术;硬化、毁损肾行肾切除;<强烈提示>合并感染性梗阻需紧急引流(双J管/肾造瘘)。
- 随访:复查尿结核学、影像与功能。
泌尿系统梗阻
病因
- 上尿路:结石(<最常见>)、血块、狭窄(先天性UPJ狭窄/术后/结核性)、肿瘤、外压。
- 下尿路:前列腺增生(<最常见>)、尿道狭窄、神经源性膀胱、膀胱肿瘤。
发病机制
- 梗阻致肾盂肾盏压升高→肾血流下降与肾小管功能障碍;长期致肾实质萎缩与不可逆损伤。急性完全梗阻可迅速致少/无尿与AKI。
临床表现
- 上尿路:肾绞痛向腹股沟放射,叩击痛;感染时发热寒战。
- 下尿路:排尿迟缓、尿线变细、排尿费力、残余尿增多,急性者急性尿潴留。
- 双侧或孤肾梗阻:少尿/无尿与氮质血症。
辅助检查
- <首选筛查>超声(安全、可见肾积水与膀胱残余尿);非增强CT评估结石;CTU/MRU评估上尿路;核素肾图评估分肾功能与引流;必要时尿动力学。
诊断和鉴别诊断
- 结合症状+影像证实梗阻部位与程度;与前肾性少尿/ATN鉴别。
治疗
- 原则:尽快解除梗阻并处理感染、水电解质与酸碱紊乱。
- 上尿路:逆行双J管或经皮肾造瘘引流;下尿路:导尿或耻上膀胱造瘘。
- 感染性梗阻(脓肾):先紧急引流,后抗菌与取石/手术。
- 解除梗阻后警惕“阻塞后利尿”,需密切监测与补液/纠正电解质。
泌尿系统结石
病因
- 代谢异常:<最常见>高钙尿;高草酸尿、高尿酸尿、低枸橼酸尿;
- 感染性结石(磷酸铵镁,易形成“鹿角形”);
- 解剖异常与尿路梗阻;脱水、高盐饮食、肥胖、痛风等。
| 结石类型 | 发病 | 病因 | 特点 / 平片 |
|---|---|---|---|
| 草酸钙结石 | 最常见 | 不明或多因素 | 质硬、不易碎、粗糙、形态不规则;颜色棕褐;平片:易显影 |
| 磷酸钙 / 磷酸镁铵(感染性)结石 | 少见 | 多与泌尿系感染与梗阻相关 | 易碎、粗糙、不规则,常呈鹿角形;灰白或黄色/棕色;平片:可见多层现象 |
| 尿酸盐结石 | 少见 | 尿酸代谢异常(高尿酸、酸性尿等) | 质硬、光滑、颗粒状,常为黄色或红棕色;平片:不显影 |
| 胱氨酸结石 | 罕见 | 家族性遗传性疾病(胱氨酸尿) | 质坚、光滑、蜡样,颜色淡黄色至黄棕色;平片:不显影 |
发病机制
- 尿中结晶过饱和→结晶成核与聚集;抑制因子(枸橼酸)减少;感染性尿素酶产生碱性尿促结石形成。
临床表现
- 肾绞痛剧烈,向腹股沟/会阴放射;恶心呕吐;血尿(镜下或肉眼);尿频尿急尿痛;合并感染可高热寒战、脓毒性休克。
| 项目 | 肾结石 | 输尿管结石 | 膀胱结石 |
|---|---|---|---|
| 疼痛 | 肾区疼痛,大肾盂或肾盂内结石可无症状 | 肾绞痛,腰部或上腹阵发性剧痛,沿输尿管放射至腹股沟/阴部 | 排尿时突发疼痛,可放射至远端尿道,改变排尿姿势后可缓解 |
| 血尿 | 肉眼或镜下血尿 | 肉眼或镜下血尿 | 终末血尿 |
| 膀胱刺激征 | 仅在合并下尿路感染时出现 | 当结石卡在膀胱壁段并刺激膀胱时可出现 | 常有膀胱刺激症状(尿频、尿急等) |
| 典型表现 | 肾区疼痛、肋脊角叩痛、血尿 | 典型肾绞痛,放射痛 | 排尿突然中断,改变体位后可继续排尿 |
| 恶心/呕吐 | 无(一般) | 尿路完全性梗阻时可有恶心/呕吐 | 无(除合并并发症) |
| 治疗 | 药物保守治疗;体外冲击波碎石;肾镜取石/碎石;必要时开放手术 | 药物治疗;体外冲击波碎石;输尿管镜取石/碎石;腹腔镜输尿管取石或输尿管切开取石 | 经尿道膀胱镜取石/碎石;耻骨上膀胱切开取石(大或嵌顿者) |
| 注意:①典型肾结石表现为阵发性疼痛与血尿;②肾肿瘤常表现为无痛性血尿;③肾结核常表现为慢性膀胱刺激征伴终末血尿。 | |||
辅助检查
- 尿检:血尿、脓尿、晶体形态(胱氨酸六边形晶体特征性);24小时尿代谢评估复发者行之。
- 影像:<首选>非增强CT(敏感度/特异度最高);超声适用于孕妇/儿童;KUB对显影结石。
- 血生化:肌酐、钙、磷、尿酸、电解质。
诊断和鉴别诊断
- 典型绞痛+影像证实;与胆绞痛、阑尾炎、肠梗阻、异位妊娠鉴别。
治疗
- 急性期:镇痛解痉(<首选>NSAIDs,推荐短程静/肌注的强效NSAID,如酮咯酸(ketorolac)或双氯芬酸(diclofenac)用于肾绞痛的解痉镇痛。口服时可用布洛芬(ibuprofen)或口服双氯芬酸作为替代。必要时阿片类)、补液;促排(α受体阻滞剂如坦索罗辛,适用于远端输尿管结石5–10 mm)。
- 并发症:阻塞合并感染=紧急引流(双J/肾造瘘),待感染控制后再碎石/取石。
- 取石策略:ESWL适合多数肾/输尿管上段结石<2 cm;经尿道软/硬镜碎石;经皮肾镜取石(PCNL)适合>2 cm或鹿角形;少数开放/腹腔镜。
- 预防复发:多饮水(
尿量≥2–2.5 L/d)、低盐饮食;草酸钙结石减少高草酸食物、正常摄入钙而非低钙;尿酸结石碱化尿(枸橼酸钾)±别嘌醇;胱氨酸结石碱化尿与硫普钠;感染性结石彻底清石并控制感染。
肾细胞癌
病因
- 危险因素:吸烟(最重要可控因素)、肥胖、高血压、长期透析获得性囊性肾病、职业接触(镉、有机溶剂)、家族史。
- 遗传综合征:Von Hippel–Lindau综合征(VHL基因突变,透明细胞癌最常见)、遗传性乳头状肾癌、Birt–Hogg–Dubé综合征等。
- 病理类型:透明细胞癌(最常见)、乳头状癌、嫌色细胞癌、集合管癌等。
发病机制
- VHL等通路异常致缺氧诱导因子(HIF)积聚,驱动血管生成因子VEGF、PDGF等上调,促肿瘤生长与血管生成;透明细胞癌富血供。
临床表现
- 多无特异症状,无痛性间歇性全程肉眼血尿、腰痛、腹部包块为“经典三联征”(少见)。
- 易出现副肿瘤综合征:红细胞增多症(促红素增多)、高钙血症、高血压、肝功能异常(Stauffer综合征)等。
- 远处转移常见部位:肺、骨、肝、脑;肿瘤栓可沿肾静脉侵入下腔静脉。
辅助检查
- 影像学:增强CT为首选(皮质期显著强化,髓质期洗脱;可评估肿瘤栓)。MRI用于评估静脉瘤栓与肾功能不全者。
- 超声:发现肾实质占位但对性质判断有限。
- 实验室:血常规(红细胞增多)、生化(钙)、尿常规(血尿)。
- 病理学:(详见《病理学——肾细胞癌》)确诊依靠术后标本;穿刺活检仅限于疑难病例或局部消融/系统治疗前病理确认(常规手术拟行者一般不需术前穿刺)。
诊断和鉴别诊断
- 依据典型影像学+临床表现;与肾血管平滑肌脂肪瘤(含脂明显)、肾结核、肾盂肿瘤等鉴别。
| 疾病 | 关键表现(典型) | 诊断与主要治疗 |
|---|---|---|
| 肾细胞癌(肾癌) | 无痛性肉眼血尿、肿块、腰痛(三联征)常见;好发50–70岁,男:女≈3:2;可伴发热、高血压、血沉增快。 | 影像学:B超→增强CT或MRI(必要时X线)。主要治疗为根治性或部分肾切除,晚期可系统治疗(靶向/免疫治疗)。 |
| 肾母细胞瘤(Wilms肿瘤) | 腹部包块为典型首发(多见于<5岁儿童);可有血尿(约20%)、腹痛、发热、体重减轻。 | 首选B超与CT或MRI确诊,病理为金标准。主要为手术切除±放/化疗(儿童多学科治疗)。 |
| 肾盂癌(尿路上皮癌-肾盂) | 间歇性无痛性血尿为最常见表现;好发70–90岁,男多于女(约3:1);可伴腰部钝痛、消瘦、贫血,下肢水肿或骨痛提示晚期。 | 尿细胞学检查、CT尿路造影或增强CT/MRI、尿路镜。局限病变常行肾盂+全长输尿管切除(根治性);早期可保留肾脏的经尿路治疗视病情。 |
| 膀胱癌 | 间歇性或持续肉眼血尿是主要表现(约85%为无痛性血尿);好发50–70岁,男性多(约4:1);晚期表现全身恶病质。 | cystoscopy(膀胱镜)为首选检查并取活检;影像学评估浸润与转移。经尿道电切/切除或根治性膀胱切除视分期而定;晚期补充放/化疗或免疫治疗。 |
治疗
- 局限期:手术为首选。T1a(≤4 cm)优先行肾部分切除;T1b–T2行根治性肾切除;合并肾静脉/下腔静脉瘤栓需联合取栓。
- 局部消融:射频/微波/冷冻,适用于高龄、合并症重或孤肾小肿瘤。
- 转移/不可切除:靶向+免疫治疗为主(酪氨酸激酶抑制剂如索拉非尼/舒尼替尼/阿昔替尼,VEGF/VEGFR通路;免疫检查点抑制剂如PD-1/CTLA-4)。传统化疗、放疗效果差,放疗多用于骨转移镇痛。
- 随访:影像+生化定期复查,关注对侧肾功能。
肾盂及输尿管癌
病因
- 危险因素:吸烟(最主要)、芳香胺暴露、长期镇痛药、马兜铃酸接触、慢性炎症/梗阻。
- 病理:以尿路上皮癌为主,常多灶。
发病机制
- 尿路上皮癌变,易行性播散与“种植”形成多灶病灶;狭窄致上尿路积水感染。
临床表现
- 无痛性间歇性全程肉眼血尿(最常见);合并梗阻可有肾绞痛或腰部隐痛;反复“无菌性血尿”。
辅助检查
- 影像:CT尿路造影(CTU)为首选,示肾盂/输尿管充盈缺损、狭窄与肾积水。
- 尿细胞学:对高级别病变敏感;选择性肾盂尿细胞学可提高阳性率。
- 软镜:输尿管镜直视下活检确诊并评估分级/范围。
诊断和鉴别诊断
- 结合CTU/镜下活检与尿细胞学;与结石所致充盈缺损、血块、肾盂肾炎鉴别。
治疗
- 标准术式:肾输尿管全长切除并膀胱袖状切除(高危或肌层浸润性)。
- 器官保留:低危(单发、小、低级别、非浸润)可行输尿管镜下肿瘤切除/激光消融±灌注(表柔比星/BCG,个体化)。
- 辅助治疗:根据病理分期分级选择含铂化疗;术后膀胱复发风险高,需膀胱监测与必要灌注。
膀胱癌
病因
- 危险因素:吸烟(首要)、职业暴露(苯胺染料、橡胶、皮革)、长期留置导尿、慢性炎症/膀胱结石、环孢子虫感染(血吸虫相关为鳞癌)。
- 病理:以尿路上皮癌为主;少数鳞癌、腺癌。
发病机制
- 尿路上皮多灶易复发;肿瘤沿乳头状内向生长或平坦高危(CIS)易进展。
临床表现
- 无痛性间歇性全程肉眼血尿(最常见首发症状);刺激征(尿频尿急尿痛);晚期可膀胱容量缩小或梗阻。
- 分期:肌层侵犯就是T2(浅a深b)
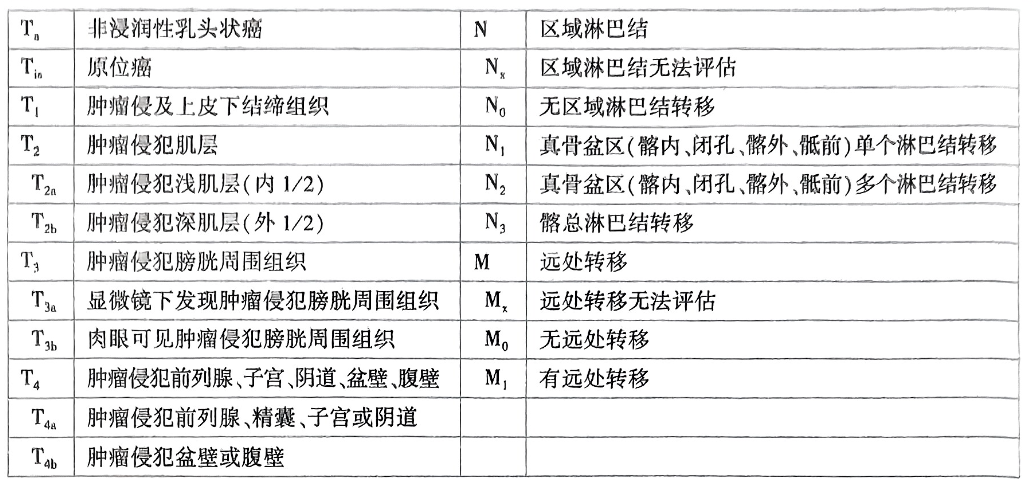
- 淋巴转移是最主要的转移途径。
辅助检查
- 尿液:尿脱落细胞学(对高级别敏感)。
- 影像:超声/CTU评估病灶与上尿路。
- 膀胱镜+经尿道电切(TURBT)病理为确诊与分期(Ta/T1/Tis为非肌层浸润,T2及以上为肌层浸润)。
诊断和鉴别诊断
- 依靠膀胱镜病理;与结石性血尿、感染、前列腺增生所致血尿鉴别。
治疗
- 非肌层浸润性(NMIBC,Ta/T1/Tis):TURBT为首选;术后24小时内单次化疗灌注(表柔比星/丝裂霉素C/吉西他滨)可降复发;中高危需BCG膀胱灌注维持以降进展。
- 肌层浸润性(MIBC,T2–T4aN0M0):根治性膀胱切除+尿流改道(回肠膀胱/输尿管皮肤造口)±新辅助含铂化疗;不宜手术者行三联保膀胱方案(TURBT最大限度切除+同步放化疗)。
- 转移性:含铂化疗、免疫治疗(PD-1/PD-L1),个体化选择靶向。
前列腺癌
病因
- 危险因素:年龄增长(最重要)、家族史、种族、雄激素水平;生活方式相关因素(肥胖等)。
- 病理:腺癌(外周带最常见);Gleason评分/ISUP分级反映侵袭性。
发病机制
- 雄激素驱动的腺上皮恶变;外周带原发→包膜外、精囊、淋巴、骨骼成骨性转移。
临床表现
- 早期多无症状;可因PSA升高或DRE发现硬结而就诊;晚期骨痛、体重下降、下尿路梗阻症状;骨转移常为成骨性,碱性磷酸酶升高。
- 分期:T2-a(单叶1/2)、b(单叶内)、c(两叶)。但治疗的时候,局限性病变往往还要结合其它指标(比如Gleason评分相关的低/中/高危的分级)。
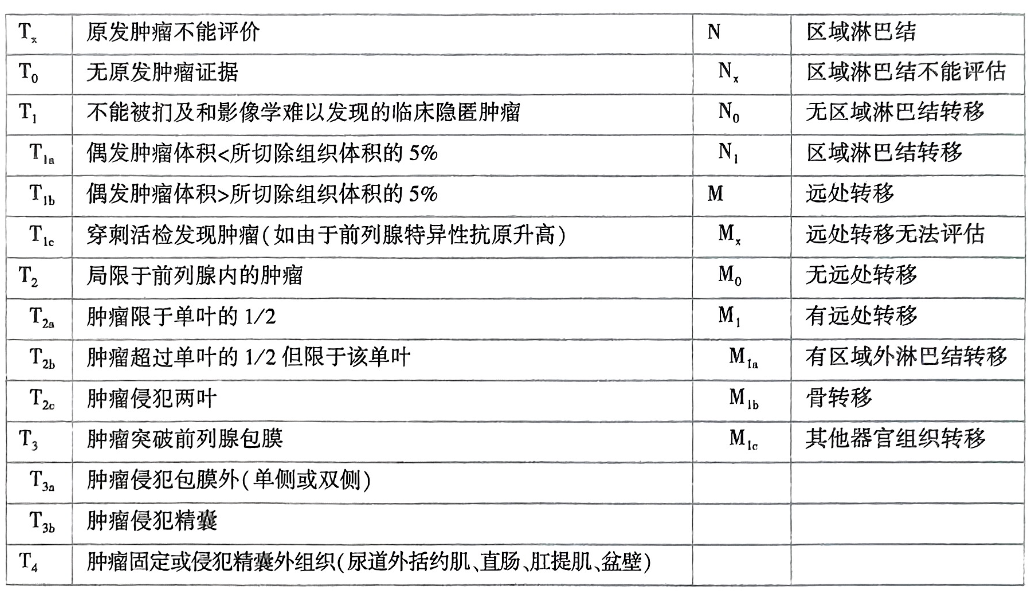
辅助检查
- 血清:PSA(总PSA、游离PSA/总PSA比值),持续异常升高提示可能性大。
- 直肠指检(DRE):外周带硬结/固定。
- 影像:经直肠超声(定位活检);分期评估用MRI(PI-RADS)、骨扫描/PSMA-PET-CT(中高危或疑转移)。
- 多针系统性穿刺活检为确诊金标准:类似的评分系统在别的肿瘤里没怎么见过,算比较特色的
| 项目 | 要点 | 临床意义 / 处理建议 |
|---|---|---|
| 评分构成 | Gleason分由两部分构成:主(最常见)模式 + 次(第二常见)模式,每部分取1–5分,合计2–10分。 | 病理报告应同时给出两部分模式(例如3+4=7)。若有多灶或异质性,可报告最高的两种模式或报告主要模式并备注最高模式。 |
| 模式定义(概述) | 模式1–2:罕见,接近良性腺体结构;模式3:分化相对好,腺体仍可辨;模式4:腺体融合、实性片或不规则腺管;模式5:无腺管形成,实性或散在单细胞、坏死常见。 | 模式高低反映肿瘤分化程度和侵袭性:模式4–5提示较差分化与更高复发/转移风险。 |
| Gleason分组常用分类 | Gleason ≤6 (3+3) Gleason 7:分为3+4(优势为3)和4+3(优势为4) Gleason 8–10:包括4+4, 4+5, 5+4, 5+5 | ≤6(低危):可考虑积极监测(active surveillance);3+4(中低危):手术或放疗可获良好预后;4+3或≥8(中高/高危):倾向于根治性治疗并结合淋巴评估/辅助内分泌或放化疗。 |
| 预后相关 | 分数越高,复发和远处转移风险越高;4+3预后差于3+4;8–10与更高病死率相关。 | 用于分层(低/中/高危)、决定治疗强度、术后辅助治疗和随访频率;与PSA、临床分期(T分期)共同用于风险分层(例如D'Amico/ NCCN)。 |
| 报告注意事项 | 应注明取材方法(活检/切除)、每套标本的Gleason组成、是否存在神经侵犯或小叶外浸润、最大病灶百分比或肿瘤长度。 | 完整病理信息影响治疗决策和预后评估;遇病理异质或评分争议可会诊泌尿病理学专家复评。 |
诊断和鉴别诊断
- 依据PSA+DRE提示后行经直肠(或经会阴)穿刺活检确诊;与前列腺增生、前列腺炎鉴别(PSA动态、MRI与活检)。
治疗
- 对因治疗
- 局限低危:积极监测或根治性前列腺切除/根治放疗。
- 中高危局限:根治术+辅助治疗或根治放疗+长期ADT(雄激素剥夺)。
- 局部晚期/转移:去势治疗(外科去势或GnRH类似物/拮抗剂)±新型内分泌药(阿比特龙、恩杂鲁胺等);化疗(多西他赛)用于去势敏感高负荷或去势抵抗期;骨转移应用骨改良药物(唑来膦酸/地舒单抗)。
| 分期/危险度 | 主要依据 | 代表临床/影像特点 | 推荐治疗(简明) |
|---|---|---|---|
| 局限性病变 | 临床T1–T2;PSA;Gleason/ISUP分级 | 常无明显症状;肛检可触及或影像局限于前列腺;无淋巴/远处转移 | 低危(T1‑T2a, PSA<10, Gleason≤6):主动监测或根治性治疗(根治性前列腺切除或放疗); 中危(T2b‑T2c or PSA 10–20 or Gleason 7):根治性手术或外放/近距离放疗±短程内分泌治疗; 高危(T3a or PSA>20 or Gleason 8–10):根治性放疗(包括IMRT/近距)+长期雄激素剥夺治疗(ADT);可考虑根治术(经病情与病人选择)并行淋巴清扫或术后辅助/辅助ADT/放疗。 |
| 局部进展性 | 临床T3–T4或影像见包膜外浸润/精囊受累或盆腔淋巴阳性 | 尿路症状加重、影像提示包膜破越或精囊受累;可能盆腔淋巴结肿大 | |
| 区域淋巴结阳性 | 淋巴结影像学/术中病理阳性 | 盆腔/直肠侧淋巴受累;提示系统治疗需联合局部控制 | |
| 转移性疾病 | 影像提示远处转移(骨/淋巴/内脏)或M1 | 骨痛、病理性骨折或系统症状;影像可见多发骨/内脏病灶 | 转移性去势敏感(mHSPC):ADT为基础,联合检索证据支持的系统治疗(如ARSi或化疗docetaxel/阿比特龙±根治性局部治疗视情况); 去势抵抗性(mCRPC):可用第二代AR抑制剂(enzalutamide/abiraterone)、化疗(docetaxel/cabazitaxel)、放射性药物(Radium‑223,针对骨转移)、免疫治疗或临床试验;对症/姑息治疗并管理并发症(骨保护剂、疼痛控制)。 |
| 生化复发 | 术后或放疗后PSA升高(常定义PSA≥0.2 ng/mL术后或NCCN放疗后峰值+0.2) | 常无症状,PSA上升为首发信号;影像可能阴性或出现早期转移 | 术后生化复发:影像学评估;局限可考虑放疗(术后辅助或延迟随PSA指导)±短程ADT;若确证远处转移→按转移性治疗策略;对PSA动向与doubling time用于风险分层。 |
| 重要治疗决策要点 | 影响选择的关键因子:年龄、合并症、生命期预期、PSA动态(doubling time)、Gleason/ISUP、影像(PSMA‑PET/Ct或骨显像)、患者意愿 | 低风险优先保守监测;中高风险与局部晚期重视根治/联合系统治疗;转移期以系统治疗为主并结合姑息/局部控制。对具有高风险病理或预后不良特征者推荐多学科会诊(MDT)。 | |
- 对症治疗:缓解梗阻,经尿道前列腺电切术(Transurethral Resection of the Prostate, TURP)为姑息,非根治手段。
- 随访:PSA动态、影像按风险分层。
睾丸肿瘤
以生殖细胞肿瘤最常见,青壮年男性高发
病因
- 危险因素:隐睾(最重要)、对侧睾丸肿瘤史、家族史、性腺发育不良。
- 分类:精原细胞瘤与非精原细胞瘤(胚胎癌、卵黄囊瘤、绒毛膜癌、畸胎瘤及其混合)。
发病机制
- 原位肿瘤(GCNIS)进展为浸润性;倾向后腹膜淋巴结→肺/肝/脑转移。
临床表现
- 无痛性进行性睾丸肿大或结节、坠胀不适;少数因转移表现就诊(背痛、呼吸道症状、乳腺发育见于β-hCG升高)。
辅助检查
- 影像:阴囊超声为首选(实性低回声灶);胸腹盆CT评估转移。
- 肿瘤标志物:AFP、β-hCG、LDH。精原细胞瘤AFP不升高(升高提示混合/非精原);卵黄囊瘤AFP显著升高;绒癌β-hCG可显著升高。
- 禁忌:严禁经阴囊穿刺活检(易种植扩散)。
诊断和鉴别诊断
- 依据超声+标志物+高位腹股沟入路睾丸根治性切除的病理确诊;与附睾炎、鞘膜积液、精索静脉曲张等鉴别。
治疗
- 高位腹股沟睾丸根治性切除(首选)并术后分期。
- 精原细胞瘤:对放疗、化疗敏感;早期可切除±放疗/化疗;进展期以含铂化疗(BEP方案)为主。
- 非精原细胞瘤:以含铂化疗(BEP)为主;化疗后残余肿块>1 cm常需后腹膜淋巴结清扫(RPLND)。
- 生育力保护:术前可行精子冷冻;长期随访监测肿瘤标志物与影像。
阴茎癌
病因
- 危险因素:包茎/慢性包皮龟头炎、高危型HPV感染、吸烟、不良卫生习惯;多为鳞状细胞癌。
发病机制
- 慢性炎症与HPV致癌途径;局部浸润并向腹股沟浅深淋巴结转移。
临床表现
- 龟头或包皮进行性溃疡/赘生物/结节,渗液恶臭;腹股沟淋巴结肿大。
辅助检查
- 局部活检确诊;HPV相关检测可辅助;影像(超声/CT/MRI)评估深度与淋巴结。
诊断和鉴别诊断
- 病理确诊;与梅毒性溃疡、肉芽肿、Bowen病等鉴别。
治疗
- 早期局限:局部切除、激光/莫氏手术;阴茎部分/全切除以保证切缘阴性。
- 腹股沟淋巴结处理:临床可疑或病理阳性需行淋巴结清扫;高危病理可行前哨淋巴结活检。
- 放化疗:对局部晚期或保器官方案的辅助/姑息。
前列腺炎
病因
- 致病微生物:以肠杆菌科为主,尤以大肠埃希菌(最常见) ;亦见克雷伯菌、变形杆菌、肠球菌。年轻性活跃人群可见沙眼衣原体、淋病奈瑟菌。
- 易感因素:尿路梗阻(前列腺增生)、导尿/泌尿操作、长期久坐、性生活不规律、免疫低下、糖尿病、便秘等。
发病机制
- 主要为尿道上行感染,亦可经淋巴/血行播散。
- 前列腺腺体及导管感染→水肿、分泌物潴留、腺管阻塞及结石形成,反复发作致慢性炎症纤维化。
- 慢性骨盆痛综合征(III型)机制:神经-肌肉疼痛敏化、盆底肌痉挛、局部炎性介质上调等,常无明确病原。
临床表现
- 急性细菌性(I型):急起高热、寒战、会阴/耻骨上区痛,排尿困难、尿频尿急尿痛,可急性尿潴留;DRE:前列腺肿胀、明显压痛、质地“饱满/软嫩”。重者菌血症/败血症。
- 慢性细菌性(II型):反复尿路感染史;会阴/会阴后疼、射精痛、精液带血、性功能减退。
- 慢性前列腺炎/慢性骨盆痛综合征(III型:炎性/非炎性):骨盆/会阴疼痛≥3个月,LUTS与性功能症状为主,培养阴性。
- 无症状性炎症性(IV型):体检或辅助检查偶然发现前列腺液/精液白细胞增多或PSA升高。
辅助检查
- 尿常规与尿培养(急性期常见脓尿、菌尿);重症取血培养。
- 前列腺液/精液检查:四杯试验(Meares–Stamey)或简化二杯试验;III型A可见白细胞增多而培养阴性。
- PSA:急性期可升高(不作为癌筛查依据)。
- 影像:超声/经直肠超声(TRUS)评估体积与脓肿;疑并发症或鉴别时行盆腔/前列腺MRI或CT。
- 量表:NIH-CPSI评分用于症状评估与随访。
诊断和鉴别诊断
- 参照NIH分型(I–IV型)综合病史、体征、尿/腺液检查与培养。
- 鉴别:急性膀胱炎/肾盂肾炎、附睾-睾丸炎、急性尿潴留(BPH/神经源性膀胱)、直肠病变、盆底肌筋膜疼痛等。
- 提醒:急性期禁行前列腺按摩(可致菌血症)。
治疗
- 急性细菌性:首选能透入前列腺的抗菌药物。轻中度口服喹诺酮类(如左氧氟沙星/环丙沙星) 或复方新诺明(磺胺甲噁唑SMZ + 甲氧苄啶TMP);重症静脉用药(第三代头孢或β-内酰胺/酶抑制剂±氨基糖苷),疗程2–4周。尿潴留首选耻骨上膀胱造瘘引流。脓肿>1 cm或发热不退行超声引导或经尿道引流。
- 慢性细菌性:喹诺酮或复方新诺明4–6周,合用α1受体阻滞剂(坦索罗辛等)、NSAIDs、温热坐浴,必要时前列腺按摩。
- III型(CP/CPPS):多模式管理——α阻滞剂、NSAIDs、三环类/加巴喷丁类镇痛调节、盆底物理治疗与心理行为干预;炎性型可试验性短程抗生素。
- IV型:一般无需治疗;拟行前列腺手术或不育评估时个体化处理。
精索静脉曲张
病因
- 左侧最常见:左精索内静脉入左肾静脉,瓣膜不全与“肠系膜上动脉-主动脉夹压”(坚果夹现象)致静脉压增高;直立位静脉柱高。
- 继发性:肾/后腹膜肿瘤压迫静脉,若右侧孤立、突然出现应警惕继发性病因。
发病机制
- 精索蔓状静脉丛反流→阴囊温度升高、缺氧/氧化应激、代谢产物反流,致精子发生障碍、睾酮合成受损与睾丸萎缩。
临床表现
- 青春期或青壮年多见;阴囊坠胀痛、久立/活动后加重、平卧缓解;不育门诊常见。
- 查体:站立位、瓦尔萨瓦时阴囊上方触及“蚯蚓团”;分级I–III级;患侧睾丸体积可减小。
辅助检查
- 阴囊彩超:静脉内径≥2–3 mm且瓦尔萨瓦反流(持续>2 s)确诊;精液分析评估生育力;必要时性激素。
诊断和鉴别诊断
- 临床+彩超确诊。
- 鉴别:鞘膜积液(透光试验阳性)、精索囊肿(上方囊性结节、不随体位变化)、腹股沟疝(咳嗽冲击阳性/可回纳)、睾丸肿瘤(实性结节、透光阴性)。
治疗
- 手术/介入指征:①不育+可触及曲张+精液异常(首选手术) ;②青少年睾丸体积减少>20%或进行性减小;③持续疼痛影响生活;④双侧或复发。
- 术式:首选显微镜下腹股沟下静脉高位结扎(并发症和复发率最低)、腹腔镜高位结扎、经皮血管内栓塞/硬化(微创、复发稍高)。
- 并发症:鞘膜积液、复发、睾丸萎缩(动脉误结扎)。术后3–6个月复查精液改善。
鞘膜积液
病因
- 先天性(交通性):鞘状突未闭,腹腔液体经腹股沟管至阴囊。
- 获得性(非交通性):分泌/吸收失衡,继发于附睾炎、外伤、肿瘤、丝虫病等。
- 精索鞘膜积液:位于精索路径之囊性液体团块。
发病机制
- 睾丸鞘膜壁层分泌↑或脏层吸收↓,或与腹腔相交通致液体积聚。
临床表现
- 阴囊无痛性逐渐增大,波动感;透光试验阳性。交通性者“晨小暮大”、平卧缩小;包裹睾丸者触不清睾丸界限。精索型位于睾丸上方或腹股沟区。
辅助检查
- 首选阴囊超声(鉴别实性肿瘤、精索囊肿、疝);必要时诊断性穿刺示稻草色液体(不推荐常规穿刺)。
诊断和鉴别诊断
- 与腹股沟疝(咳嗽冲击阳性、可回纳/肠鸣音)、精索囊肿(囊性、独立于睾丸)、睾丸肿瘤(实性、透光阴性、超声实性血流)鉴别;明确交通性与否。
治疗
- 婴幼儿:多可自愈至1–2岁; >2岁仍存在或明显增大/合并疝行高位结扎鞘状突。
- 成人症状明显:行鞘膜翻转术/部分切除术(Winkelmann/Lord);单纯穿刺易复发/感染,不推荐;不宜手术者可谨慎硬化治疗。
- 合并感染先控制感染。
隐睾症
病因
- 多因素:胎儿期性腺轴激素失衡、引带发育异常、精索/鞘膜短小、腹腔内压力因素、早产等;常为单侧。
发病机制
- 睾丸长期处于腹股沟管/腹腔等高温环境→生精细胞凋亡、莱迪希细胞功能受损→不育风险↑;并发扭转、腹股沟疝与恶变(精原细胞瘤等)风险↑。
临床表现
- 阴囊发育不良、触之空虚;腹股沟可触类圆硬结(可触及型);不可触及者可能腹腔内或缺如。与回缩睾丸不同:回缩者可牵至阴囊并可暂时停留,放松后可自行下降。
辅助检查
- 触诊与复查为主;阴囊/腹股沟超声帮助定位;腹腔镜为不可触及睾丸定位与治疗的金标准。
- 双侧不可触及应评估AMH、促性腺激素,并考虑核型分析;必要时HCG刺激试验。
诊断和鉴别诊断
- 区分真性隐睾(腹股沟/腹腔内)与异位睾丸、回缩睾丸、无睾综合征。
治疗
- 最佳手术时机:6–12个月(最迟不超过18个月) 行睾丸固定术(合并疝囊行高位结扎)。
- 高位腹腔内睾丸:Fowler–Stephens一期/二期手术(结扎睾丸血管后建立侧支)。
- 激素治疗(HCG/GnRH)疗效不稳定,现不作为首选。术后随访睾丸体积与位置,青春期后定期肿瘤筛查宣教。
泌尿系统损伤
病因
- 闭合性钝性外伤最常见(车祸、高处坠落、挤压);穿透伤次之。
- 医源性:输尿管/膀胱/尿道在腹盆腔手术、内镜/导尿时损伤(输尿管医源性损伤在盆腔手术中较常见)。
发病机制
- 肾受肋骨/肌群保护仍可因减速、挤压致挫裂伤或肾蒂损伤;骨盆骨折常累及膀胱与后尿道;会阴骑跨伤多累及前尿道。
临床表现
- 血尿(肉眼/镜下)是重要提示:肾与下尿路损伤均可见;腰部疼痛、肿胀、肋脊角压痛或包块;失血性休克。
- 膀胱破裂:腹膜内破裂→弥漫性腹痛、腹膜刺激征;腹膜外破裂→耻骨上疼痛、尿潴留、会阴/阴囊肿胀。
- 尿道损伤:尿道口出血(最具提示性) 、排尿困难/尿潴留、会阴“蝴蝶状”血肿、前列腺高位触不清(后尿道)。
- 不同类型的损伤及好发部位✨
| 损伤机制 | 常见受损部位 | 主要表现 / 提示 |
|---|---|---|
| 骨盆骨折(钝挫) | 后尿道:膜部(或膀胱颈-膜部/前列腺基底) | 尿道口无尿、下腹膀胱区膨隆或血尿、会阴/外生殖器淤斑;导尿困难或造影示尿道断裂、膀胱颈移位。 |
| 鞍部挤压/跨骑伤(straddle injury) | 前尿道:球部(bulbar) | 尿血、会阴疼痛、局部肿胀或血肿、排尿困难;常见局限性球部断裂或假道形成。 |
| 钝性会阴或外生殖器直接打击 | 球部(bulbar)或阴茎部(penile) | 局部血肿、阴茎弯曲或皮下气肿、尿血;阴茎穿透伤易伴海绵体/尿道前部损伤。 |
| 穿通伤(刀/弹) | 可累及前尿道(阴茎、球部)或后尿道,取决于伤道 | 明显外伤史、局部破口出血或尿液外漏;必要时做造影或内镜评估受累段。 |
| 医源性(导尿、内镜、手术) | 常见于尿道球膜交界、球部或膜部 | 导尿困难、疼痛、血尿或假道形成;操作史提示,内镜可见穿孔或裂伤。 |
| 会阴严重挤压/离断伤(高能量)、儿童坠落 | 球膜交界(bulbomembranous junction)易发生离断/错位 | 严重尿潴留或尿外漏、会阴大血肿、伴骨盆/会阴软组织广泛损伤;影像示尿道明显断离或错位。 |
| 膀胱颈或前列腺根部受力(外伤牵拉) | 前列腺尿道近端、膜部 | 骨盆骨折常合并此类损伤,表现为血尿、直肠检查异常或会阴/髂窝疼痛。 |
辅助检查
- 影像评估首选:增强CT(含延迟期) 评估肾/输尿管/膀胱。
- 膀胱造影(充分充盈、双向位)诊断破裂类型;尿道损伤诊断金标准:逆行尿道造影(RUG)。
- B超评估腹腔/盆腔积液、肾周血肿;实验室监测血红蛋白、电解质、肾功能。
诊断和鉴别诊断
- 肾损伤AAST分级(I–V);膀胱破裂分腹膜内/外;尿道前/后段分型;与肾挫伤、肾裂伤、肾蒂断裂等鉴别依赖增强CT。
- 提醒:怀疑尿道损伤时禁盲目置导尿管,先行RUG明确。
治疗
- 肾损伤:血流动力学稳定多数非手术治疗(卧床、密切监测±选择性栓塞);不稳或肾蒂断裂/持续出血行急诊手术(修补/肾切除)。
- 输尿管损伤:早期识别并端端吻合+内支架或再植;迟发尿瘘需引流后分期修复。
- 膀胱破裂:腹膜内破裂开腹修补+导尿引流;腹膜外破裂多为导尿保守(复杂者修补)。
- 尿道损伤:RUG明确后耻骨上膀胱造瘘引流,延迟修复;部分中心可早期对接复位。并发感染给抗生素与破伤风预防。
- 阴囊/睾丸损伤:睾丸破裂需手术探查修补,尽量保睾。